中华医学会
地址: 中国北京东四西大街42号
邮编: 100710
新型冠状病毒肺炎疫情下围产期全程防控的分类管理建议
摘要 2019新型冠状病毒感染流行,孕产妇作为一类特殊的易感人群,围产期的任何时段都可能受到感染。感染后往往病情进展较快较重,严重威胁母儿健康。因此,如何加强覆盖孕期、分娩期和产褥期的围产期保健全程防控以减少不良母儿结局、保障母儿安全就显得十分重要。本文就围产期的全程防控提出了有针对性的建议,以供参考。
引用本文: 蒲杰, 刘兴会. 新型冠状病毒肺炎疫情下围产期全程防控的分类管理建议 [J/OL] . 中华妇产科杂志,2020,55 (2020-02-25).http://rs.yiigle.com/yufabiao/1182682.htm. DOI: 10.3760/cma.j.cn112141-20200221-00123.
2019年12月以来,湖北省武汉市陆续出现多例不明原因肺炎,已证实是由新型冠状病毒(2019 novel coronavirus, 2019-nCoV;又称:severe acute respiratory syndrome coronavirus 2,SARS-CoV-2)所引起的新型冠状病毒肺炎,简称"新冠肺炎",之后WHO将2019-nCoV引起的疾病命名为冠状病毒感染疾病-19(2019 novel coronavirus disease,COVID-19)。目前传染源主要是2019-nCoV感染者(即病毒核酸检测阳性者),无症状感染者也可能成为传染源。传播途径主要经呼吸道飞沫和密切接触传播,长时间暴露于高浓度气溶胶(相对封闭的环境)也存在传播的可能[1]。人群普遍易感,而孕产妇作为一类特殊的易感人群,妊娠期的任何时段都可能受到感染。全国也陆续出现了感染的孕产妇和新生儿病例。孕妇感染后有可能病情进展较快较重,更易出现并发症,严重威胁母儿健康。因此,在疫情流行的特殊时期,如何加强孕期、分娩期和产褥期的全程防控管理以降低不良母儿结局就显得十分重要。现就围产期全程防控提出以下建议。
一、孕产期筛查识别与处理
一旦出现疑似病例,必须进行排查,筛查程序和普通人群的筛查程序相同。妊娠期免疫功能处于相对抑制状态,加之孕产妇因其呼吸系统及免疫系统生理性改变,感染后可能更易患病,也可能增加发展为危重症的风险,国内已陆续出现孕产妇感染确诊病例,尽管目前的研究和报道并无孕产妇发展为重症肺炎或死于感染者,但2019-nCoV感染对孕妇及其妊娠结局的影响仍需给以重视。
1.注意询问及识别具有流行病学接触史的孕产妇:
要注意通过询问病史,小心谨慎地排查识别孕产妇有无可疑密切接触过传染源,传染源除了新冠肺炎患者,还要注意没有肺炎的病毒感染者以及无症状感染者都可能是传染源。流行病学史包括:发病前14 d内有武汉市及周边地区,或其他有病例报告社区的旅行史或居住史;发病前14 d内与新冠状病毒感染者(病原核酸检测阳性者)有接触史;发病前14 d内曾接触过来自武汉市及周边地区,或来自有病例报告社区的发热或有呼吸道症状的患者;聚集性发病[1]。
2.筛查识别具有临床症状的孕产妇:
产科门诊应重视近期有发热、呼吸道或消化道可疑症状的孕产妇。一般以发热、乏力、干咳为典型呼吸系统症状,少数伴有鼻塞、流涕、咽痛、心慌、胸闷、呼吸急促、肌痛和腹泻等症状。新冠肺炎的临床分型参照国家卫健委《新型冠状病毒肺炎诊疗方案(试行第六版)》[1]。轻型患者临床症状轻微,仅表现为低热、轻微乏力等,无肺炎表现;普通型患者具有发热、呼吸道等症状,可见肺炎表现;重型和危重型患者多在发病1周后出现呼吸困难和(或)低氧血症[1],往往重型和危重型患者就诊时容易引起重视而及时诊断,产科首诊医生更应早期识别轻型和普通型的疑似孕产妇。由于妊娠期的生理机制,在临床中需要注意孕产妇可能可以有临床表现或也可以无任何不适,早期呼吸道症状也不一定典型。偶有不明原因全身乏力、心悸,易被作为妊娠期的常见症状而被忽视。同时也要认识到,由于孕产妇的免疫功能降低且对呼吸道病毒感染的炎症应激反应性增高易致病情发展演变为重症。因此,在临床中要关注不能用妊娠解释的不典型症状以及无法用正常妊娠来解释的明显频繁或加重的缺氧症状如心悸、气喘等。
3.根据流行病学史和临床症状,分类处理:
第1类,正常孕妇常规产检,因人而异。否认流行病学接触史也无临床症状的孕妇,在疫情流行期间因人而异进行常规产检。若无妊娠合并症或并发症,可以适当减少非时限性的产检;有妊娠期合并症或并发症等高危孕妇适当增加产检次数,出现异常情况应及时就医,建议在做好个人防护的前提下前往医疗机构进行产检。孕妇可在家自我监测血压、血糖、体重、胎动等,有明显异常或不适,随时就诊。医院可借助"互联网+"的优势,开展孕产妇保健线上咨询和指导。
第2类,孕产妇有流行病学接触史、但无发热或呼吸道等症状,居家隔离医学观察。建议按照《新型冠状病毒感染的肺炎防控中居家隔离医学观察感染防控指引(试行)》[2]的要求严格居家单独隔离并密切监测孕产妇健康状态至少14 d,除自我监测体温、发热等症状外还要密切自我监测血压、体重、计数胎动等产科情况。建议还需要掌握孕周、预产期、妊娠风险评估等级、是否有合并症等进行分类有效管理,对于临近预产期的孕妇,可提前进行相关实验室检查、胸部CT检查和核酸检测等。
第3类,孕产妇有流行病学接触史、出现发热或呼吸道症状,立即就诊进一步排查。应到发热门诊就诊,医生应考虑疑似病例并单间隔离,医护人员及患者均应防护,同时请医院多学科会诊,并检测血常规、行胸片CT检查和咽拭子2019-nCoV核酸检测,CT检查对新冠肺炎孕妇的病情评估具有重要的参考价值[3],故应充分沟通告知孕妇进行胸部CT检查的必要性、签署知情同意书,并在CT检查时采取必要的腹部防护措施;会诊后仍考虑疑似者应2 h内网络直报,并尽快进行2019-nCoV核酸病原学检测,在确保转运安全的前提下立即将疑似病例转运至定点医院。
目前尚未见疑似或确诊新冠肺炎孕产妇有特殊临床表现的研究报道,判断是否是疑似或确诊孕产妇应结合前述流行病学史和临床表现(发热和/或呼吸道症状;具有上述新型冠状病毒肺炎影像学特征;发病早期白细胞总数正常或降低,淋巴细胞计数减少)综合分析,其诊断标准及临床分型参照国家卫健委诊断标准第六版[1]。转运疑似或确诊孕产妇按照国家卫健委《新型冠状病毒感染的肺炎病例转运工作方案(试行)》[4]的具体要求,转运救护车除必备设备外,建议还需装备胎心多普勒听诊或连续电子胎心监护,一次性产包,新生儿复苏囊等能满足孕产妇和新生儿急救要求的基本抢救设备和药品。在等待转运期间,密切监测孕产妇的体温、呼吸、心率、血压和血氧饱和度等的变化情况和自觉症状。若在等待转运期间,产程已发动或因妊娠合并症、并发症等产科指征急需终止妊娠紧急分娩时,尽可能在设置的隔离产房或隔离手术间、有条件者在设置的负压病房或负压手术间进行,以避免交叉感染,分娩后及时准确评估产妇的健康状况,并在确认安全后转运至定点医院落实后续的治疗措施。
二、妊娠期监护与管理
1.注意收治场所:
疑似或确诊的孕产妇需在具备有效隔离及防护条件的、具有产儿科救治能力的定点医院隔离治疗,最好设立专用的负压隔离手术室和新生儿隔离病房[3]。疑似孕妇需收治单间隔离,不得将确诊孕妇与疑似孕妇收治于同一房间。如孕妇无急诊终止妊娠的指征,如为高度疑似的孕产妇入住隔离病区,应当单人单间隔离治疗;如为确诊孕产妇有条件的医疗机构应即刻收入负压隔离病房或者单独隔离,由多学科团队管理,出现危重症时应立即转入ICU带负压的隔离病房进行加强治疗。所有已确诊的孕产妇,如需急诊剖宫产或者需分娩,应直接送入负压手术室进行手术或者阴道分娩,产后或者术后病情平稳再转入隔离病房进行隔离治疗;如病情不稳定,则转入ICU隔离病房进行治疗。
2.强调多学科团队治疗:
对疑似或确诊孕产妇组建多学科救治医疗小组,具体治疗方案参照国家卫健委《新型冠状病毒感染的肺炎诊疗方案(试行第六版)》[1]。如孕周<28周,孕产妇无产科干预指征时,治疗应以感染科、呼吸科等内科治疗为主导,产科协助监测孕妇有无产科并发症及胎儿宫内状况,如病情快速进展,以母亲优先的原则并个体化决定是否终止妊娠。产科医师主要负责孕产期产科专科情况的照护,以及危急重症时参与救治,并向孕产妇及家属详细告知病毒感染对孕产妇及胎儿的可能影响、治疗及药物应用可能带来的潜在风险,分娩时机和分娩方式的选择讨论等。
3.妊娠风险评估分类管理:
无论疑似还是确诊的孕妇均实行高危孕妇管理。综合评估孕妇的健康状况,动态观察孕妇和胎儿情况,落实高危孕妇专案管理。根据疑似、确诊病例的临床表现及分型所提示的病情严重程度,为减少不良妊娠结局,笔者建议进行妊娠风险评估分类管理,见表1。对疑似孕产妇按妊娠风险"橙色"管理,根据病情进展和进一步排查的情况动态评估,密切观察母儿情况。对确诊孕产妇,首先按照乙类传染病甲类管理的原则,分类为妊娠风险"紫色";然后结合临床分型,笔者建议"轻型、普通型"按妊娠风险"橙色和紫色"双风险管理,"重型、危重型"按妊娠风险"红色和紫色"双风险管理。一旦妊娠风险分类为"橙色""红色"和"紫色"的孕产妇,都应将其作为重点人群纳入高危孕妇专案管理,每日记录治疗及管理情况。确保一人一案、全程管理、动态监管、集中救治,并及时研究制订个性化的管理方案、诊疗方案和应急预案。
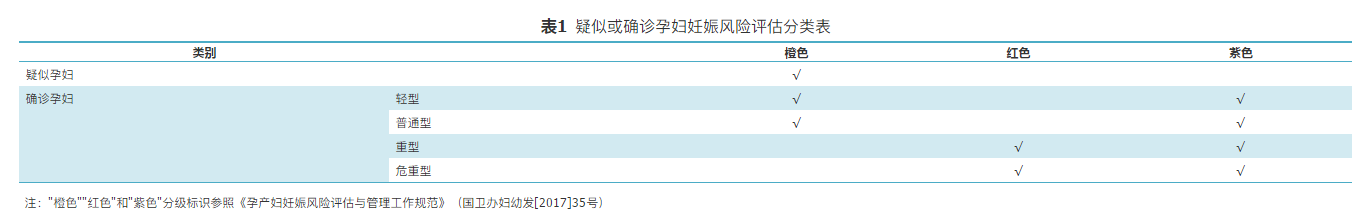
表1疑似或确诊孕妇妊娠风险评估分类表
没有异常产科情况的疑似或确诊孕妇,均建议请产科医师会诊并根据孕周进行相应的孕期保健以了解胎儿安危,超过孕28周可行胎心电子监护及超声检查判断胎儿宫内储备。按时完善与妊娠周数密切相关的必须检查和必要的产前诊断项目。感染前就为高危妊娠的孕妇,尤其是妊娠风险为"红色"风险和孕晚期的孕妇,产科医师和新生儿科医师须参与多学科团队制定诊疗方案。目前尚无足够的数据确定孕妇感染2019-nCoV对胎儿的影响,但以往孕妇罹患病毒性肺炎的资料显示,早产、胎儿生长受限及围产儿病死率增加[5],故应加强早产、胎儿生长受限等的筛查和早期识别,加强胎儿宫内缺氧的监测,及时干预。
三、分娩期监护与管理
1.终止妊娠时机及方式:
COVID-19不是终止妊娠的指征,终止妊娠时机宜个体化[3],应综合分析疾病的严重程度及临产情况而决定。在保障孕产妇安全的前提下,终止妊娠的时机、方式选择应根据孕产妇疾病状况、孕周及胎儿宫内情况进行综合分析。对于轻型或普通型新型冠状病毒感染孕妇是否应当适度提前终止妊娠,仍待商榷。但在疫情严峻的特殊情况下,妊娠32~34周以后及时终止妊娠可能有益于孕产妇后续的治疗及其安全[6]。产科专家的共识为:终止妊娠需根据孕产妇病情,母亲安全优先的原则,同时需多学科讨论,结合重症医学专家的意见处理。
分娩方式的选择,主要依据产科指征和母亲危重情况而定,阴道分娩或剖宫产何种方式更安全尚无定论,但可适当放宽剖宫产指征,采用连续性硬膜外阻滞或全身麻醉均可[3]。
2.分娩地点、助产人员及物品配置:
建议分娩场所尽量在负压隔离病房进行,若无负压隔离病房或负压手术室,至少应选择感染隔离病房或感染隔离手术间进行分娩。并准备专用分娩、手术及麻醉的物品,物品要少而精,并建议对所有接生器械及手术器械外贴"SARS-CoV-2"标识,单独放置,单独消毒处理,尽量使用一次性物品。选择有经验的助产士和医生[6]。产前加强与新生儿科医师的有效沟通,至少提前30 min通知新生儿科医师到产房或手术室[7],使其有充足的时间完成全面防护措施及设备、器材的准备。
3.产时处理:
是否存在母婴垂直传播尚不明确,从现有的文献和病例报道[8],未发现母婴垂直传播,但因为样本量少,还需要大样本及基础研究来证实,故建议分娩时应尽早夹闭和切断脐带,避免母体外周血和羊水的进入,以避免可能的垂直传播。胎儿娩出后尽早使用缩宫素预防产后出血,必要时可采有强有力的宫缩剂,心肺功能不全者慎用前列腺素制剂;还要注意监测氧饱和度,预防血栓栓塞性疾病。同时加强产科合并症和并发症的围分娩期监护。
规范处置流产胚胎、胎儿及胎盘等组织。按照国家卫健委《新型冠状病毒实验室生物安全指南(第二版)》[9]等,对COVID-19孕妇的胎盘,应按传染性疾病污物处理;当需要行胎盘组织样本检测时,按相关规定处置。建议分娩时有条件者立即采集脐血、羊水和新生儿的咽拭子、痰、下呼吸道分泌物、血液等标本检测,判断新生儿是否感染新型冠状病毒[7],分娩后送检以提高检出阳性率,还可采集胎盘组织检测是否存在病毒感染所致胎盘炎症改变,以明确是否存在胎盘垂直传播。
4.分娩后新生儿早期的管理:
为减少新生儿暴露感染,疑似或确诊孕产妇分娩的新生儿尽早结扎脐带,及时清洁母血及羊水,不进行脐带挤压、不延迟脐带结扎,尽早评估后转运至新生儿科,转运过程需注意防护隔离,建议使用婴儿暖箱[10]。疑似2019-nCoV感染产妇分娩的一般情况良好的新生儿转入新生儿隔离留观病室,疑似或确诊2019-nCoV感染产妇分娩的新生儿需隔离观察或救治时转入新生儿隔离观察病区,疑似或确诊2019-nCoV感染产妇分娩的重症新生儿以及疑似或确诊2019-nCoV感染的新生儿转入新生儿隔离诊治病区[10]。转入隔离观察病区或隔离诊治病区后,隔离观察或诊治的期限需14 d以上;达此期限一般情况良好者,若母亲解除隔离患儿亦可解除隔离,若母亲仍在隔离期间,新生儿可出院家庭护理。
四、产褥期管理
产褥期管理依然为多学科团队管理。分娩后内科治疗为主(感染科、ICU、呼吸科),产后72 h是需要严密监测的关键时期,新型冠状病毒肺炎产妇肺循环和肺氧合不佳的状态下,产妇急剧的病理生理改变是病情加重的主要原因。我们建议多学科团队密切监测产妇情况,达到解除隔离和出院标准后,可解除隔离出院或根据病情转至相关科室治疗其他疾病。
暂停母乳喂养,但建议定期挤出乳汁,保证泌乳,直至排除感染或治愈后才可行母乳喂养[3]。产科医师需关注产妇泌乳、子宫复旧、切口愈合等产科情况,以及产科合并症和并发症在产后的恢复情况。产妇痊愈出院后应继续进行14 d的自我健康状况监测及防护,并在第2周、第4周、第6周做好防护到医院随访、复诊。
总之,孕产妇是一类特殊人群,在新冠肺炎疫情下,加强孕期、分娩期和产褥期的围产期保健全程防控和分类管理对减少不良妊娠结局、保障母儿安全有着十分重要的意义。
参考文献略
