中华医学会
地址: 中国北京东四西大街42号
邮编: 100710
预防母胎Rh同种免疫相关指南要点解读
摘 要
母胎Rh同种免疫可导致胎儿出现溶血、贫血、水肿、甚至死胎等严重表现,而目前我国尚未有针对Rh阴性孕妇的管理和监测指南。因此,本文就国际最新相关指南,从Rh阴性孕妇常规抗体检测时机及抗D免疫球蛋白预防方案、导致母胎Rh同种免疫的可能致敏事件及抗D免疫球蛋白预防方案,以及Rh阴性未致敏孕妇的产后预防等方面进行汇总及解读。
【关键词】 Rh同种免疫;Rho(D)免疫球蛋白;临床方案;诊疗准则(主题)
基金项目:广东省科技发展专项资金(2017A020214014)
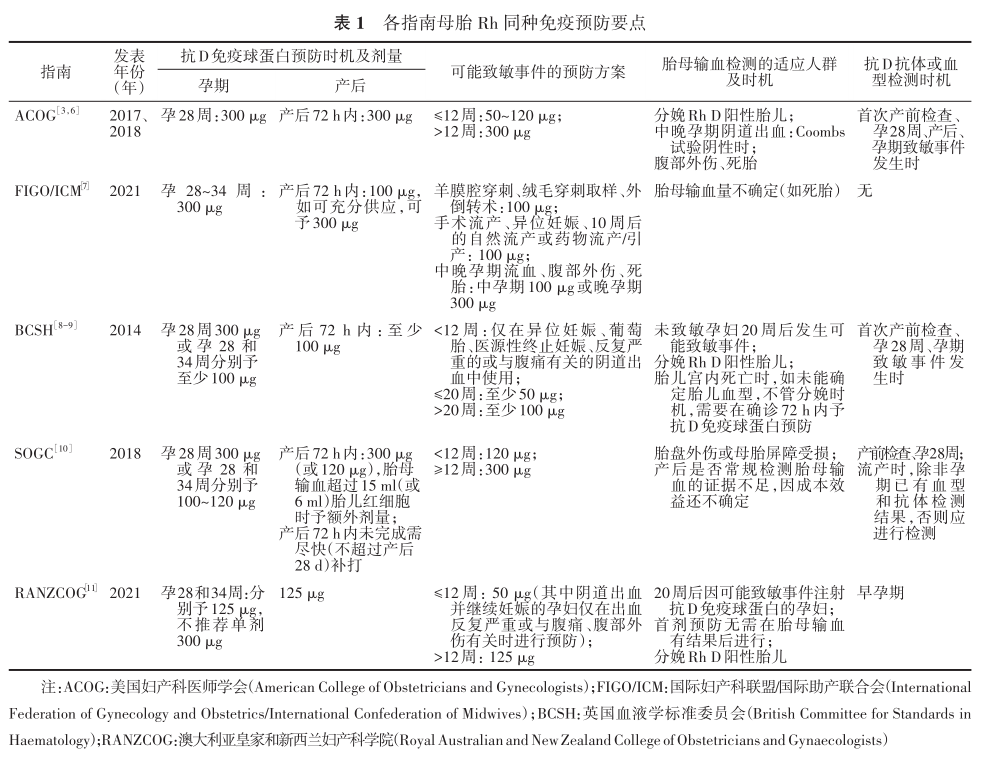
Rh血型抗原和ABO血型抗原是2种重要的人类红细胞表面抗原。Rh血型抗原有5种,包括D、C、c、E和e,其中D抗原是Rh血型系统中最重要的抗原,其抗原性最强,是引起的胎儿和新生儿溶血性疾病最严重、最常见的抗原,因此临床上通常把有D抗原者称为Rh阳性,无D抗原者称为Rh阴性。据统计,Rh阴性发生率在欧美地区最高,为15%~17%;其次为非洲和印度地区,为3%~8%;中国人群Rh阴性发生率较低,为0.3%~1%,其中汉族人群Rh阴性发生率为1%[1-3]。 母胎Rh同种免疫指母胎Rh血型不合时,Rh阳性胎儿红细胞进入Rh阴性孕妇的血液循环中,母体产生针对胎儿Rh血型抗原的特异性抗体,通过胎盘进入胎儿循环与胎儿Rh抗原结合,导致胎儿出现溶血、贫血、水肿、甚至死胎等[4]。我国人群Rh阴性的发生率低于西方人群,因此母胎Rh同种免疫的发生率整体较低,但随着我国生育政策调整及孕期保健过程中血型规范筛查的普及,Rh阴性孕妇的检出率有所增加,因此对Rh阴性孕妇的监测和管理需要引起重视。目前产科在Rh阴性孕妇监测和管理方面的主要挑战包括:对Rh阴性致敏途径和因素认识不足;对Rh阴性孕妇孕期监测和管理经验不足或不规范;我国多数地区未引进抗D免疫球蛋白;血源稀缺导致Rh阴性孕妇发生严重出血时救治风险高;母胎Rh血型不合引起围产儿不良结局风险增加等。 目前,尽管有国内学者对Rh阴性孕妇的管理和监测进行综述[5],但我国尚未有相关指南。因此本文就美国妇产科医师学会(American College of Obstetricians and Gynecologists, ACOG)[3,6]、国际妇产科联盟/国际助产联合会(International Federation of Gynecology and Obstetrics/International Confederation of Midwives,FIGO/ICM)[7]、英国血液学标准委员会(British Committee for Standards in Haematology,BCSH)[8-9]、加拿大妇产科医师学会(Society of Obstetricians and Gynaecologists of Canada,SOGC)[10]及澳大利亚皇家和新西兰妇产科学院(Royal Australian and New Zealand College of Obstetricians and Gynaecologists,RANZCOG)[11]发布的最新指南中针对预防母胎Rh同种免疫存在差异的要点进行比较和总结。 一、Rh阴性孕妇常规抗体检测时机及常规抗D免疫球蛋白预防方案 Rh阴性孕妇血液中检出抗D抗体称为致敏。ACOG、BCSH、SOGC指南均推荐在首次产前检查和孕28周时检测血型和抗体。对于Rh阴性致敏孕妇,需了解其既往史,如孕产史、输血史、静脉药物注射史、共用针头史、近期注射抗D免疫球蛋白等,以明确为主动免疫或被动免疫(即因注射抗D免疫球蛋白引起的免疫),可为抗D免疫球蛋白预防和孕期随访提供临床决策参考。若为主动免疫产生抗体,则不宜使用抗D免疫球蛋白预防,孕期除定期持续监测抗D抗体外,需密切进行宫内监测,如超声(大脑中动脉峰值血流速)、脐静脉穿刺等,必要时进行宫内干预。如果不能通过既往史得出明确结论,则应按照Rh阴性未致敏进行管理。 对于Rh阴性未致敏孕妇,目前各指南均支持在孕期常规使用抗D免疫球蛋白,但最佳预防方案仍未统一。除RANZCOG指南以外的其他指南均推荐在孕28周时常规使用300 μg(相当于1 500 IU)抗D免疫球蛋白单剂预防,国内亦多采用此种方案。此外,BCSH和SOGC指南还推荐了双剂方案。各指南关于孕期和产后常规预防时机及具体剂量见表1。 RANZCOG指南则推荐在孕28和34周分别给予125 μg抗D免疫球蛋白而非单剂方案,原因为目前没有结论性的证据表明单剂或双剂抗D免疫球蛋白预防方案的有效性和安全性孰优,但双剂方案可以增加孕妇在孕34周主动进行产前检查的意愿;且单剂方案较双剂方案至少增加了50 μg,额外的剂量将增加抗D免疫球蛋白供体库的负担。 二、导致母胎Rh同种免疫的可能致敏事件及抗D免疫球蛋白预防方案 导致母胎Rh同种免疫的常见的可能致敏事件包括:羊膜腔穿刺、绒毛穿刺取样、脐血管穿刺、胎头外倒转术(无论成功与否)、自然流产、先兆流产、人工流产、异位妊娠或葡萄胎、腹部外伤、产前出血、死胎或死产等。BCSH和RANZCOG指南指出,对于出现持续性阴道出血的Rh阴性孕妇,如需多次注射抗D免疫球蛋白预防,则2次应间隔至少6周。BCSH指南对腹部外伤进行了描述,包括钝器或锐器伤、开放或闭合损伤;RANZCOG指南则描述为足以导致胎母输血(fetal-maternal hemorrhage,FMH)的腹部外伤(即使FMH检测为阴性)。 FMH是指胎儿红细胞从胎盘绒毛间隙进入母体循环,从而引起胎儿失血及母体致敏的过程。FMH并非均由母胎Rh同种免疫引起,其病因未明,高危因素包括:母体因素(妊娠期高血压疾病、双胎妊娠等)、胎盘和脐带因素(胎盘早剥、前置胎盘、脐静脉血栓等),以及医源性操作(羊膜腔穿刺、脐血管穿刺、外倒转术等)等。目前检测FMH的方法有改良Kleihauer–Betke实验(K-B实验,又称酸洗脱实验)、流式细胞术和血清玫瑰花环实验等。BCSH指南推荐改良K-B实验用于FMH的筛查和初次定量检测;ACOG指南推荐使用血清玫瑰花环实验进行初筛。FMH的检测仅针对Rh阴性未致敏孕妇。抗D免疫球蛋白20 μg可中和1 ml D抗原阳性红细胞(约2 ml胎儿全血)。FMH检测时机详见表1。FMH检测胎儿红细胞超过一定量时(BCSH和RANZCOG界值分别为4和6 ml)需要补充额外剂量抗D免疫球蛋白(BCSH:肌内注射方案按每超出1 ml胎儿红细胞予25 μg,静脉注射方案按每超出1 ml胎儿红细胞予20 μg,注意结合根据所使用产品的说明书选择合适的注射方式;RANZCOG:按每超出1 ml胎儿红细胞予20 μg,通常选择肌内注射方案,当FMH≥12 ml胎儿红细胞时,建议额外补充部分选择静脉注射方案),并在静脉注射48 h或肌内注射72 h内重复检测,如有胎儿红细胞残留则继续补充、检测,直至FMH阴性。 目前没有足够的证据阐明是否需要在早孕期发生可能致敏事件的Rh阴性孕妇中使用抗D免疫球蛋白。早孕期胎儿血容量少、同种免疫发生率低[8,12]。因此BCSH和RANZCOG等指南推荐在孕12周前仅针对与反复严重的或与腹痛或腹部外伤有关的阴道出血孕妇进行预防,而不对自然流产或先兆流产者进行预防。ACOG和SOGC指南则推荐对孕12周前的自然流产和人工流产孕妇进行预防。FIGO指南推荐对孕10周后的自然流产、药物流产或引产孕妇进行预防。各指南关于早孕期的抗D免疫球蛋白预防的推荐使用量见表1。 当Rh阴性未致敏孕妇发生可能致敏事件时,需要在72 h内额外补充抗D免疫球蛋白。对于超过72 h者,目前SOGC指南提出额外补充时限最多延长至28 d。各指南推荐不同时期抗D免疫球蛋白预防剂量见表1。 三、Rh阴性未致敏孕妇的产后预防 当Rh阴性未致敏孕妇分娩Rh阳性新生儿时,应在72 h内予抗D免疫球蛋白预防。对于产后的常规预防剂量暂无定论。一项前瞻性队列研究对3 457例孕妇进行分娩后FMH检测(排除孕期诊断为具有临床意义的红细胞同种抗体者),结果显示FMH的中位数为0.7 ml,仅有1%的病例FMH量超过10 ml[13],因此产后注射100 μg抗D免疫球蛋白足够。而另有研究指出,99.67%的FMH少于25~30 ml[14],提示300 μg可以起到预防作用。各指南推荐产后注射抗D免疫球蛋白的剂量为100~300 μg。对于早产者,RANZCOG指南指出即便在产前72 h内已行常规预防或因可能致敏事件预防,产后仍应进行常规注射抗D免疫球蛋白。 综上,对于预防母胎Rh同种免疫,建议Rh阴性血孕妇首次就诊时检测抗D抗体,未致敏者孕期定期持续监测抗体,如持续阴性,在孕28周和产后72 h内分别注射抗D免疫球蛋白300 μg。发生胎盘创伤或母胎界面受损事件时,考虑检测FMH,必要时补充额外的抗D免疫球蛋白。 参考文献 [1]Zipursky A, Paul VK. The global burden of Rh disease[J]. Arch Dis Child Fetal Neonatal Ed, 2011,96(2):F84-85. DOI: 10.1136/adc.2009.181172. [2]Liu J, Zhang S, Wang Q, et al. Frequencies and ethnic distribution of ABO and RhD blood groups in China: a population-based cross-sectional study[J]. BMJ Open, 2017,7(12):e018476. DOI: 10.1136/bmjopen-2017-018476. [3]Practice Bulletin No. 181: Prevention of Rh D Alloimmunization[J]. Obstet Gynecol, 2017,130(2):e57-e70. DOI: 10.1097/AOG. 0000000000002232. [4]Von Stein GA, Munsick RA, Stiver K, et al. Fetomaternal hemorrhage in threatened abortion[J]. Obstet Gynecol, 1992,79(3):383-386. DOI: 10.1097/00006250-199203000-00011. [5]孙笑, 孙瑜, 韩萌萌. Rh阴性孕妇应用抗D免疫球蛋白的相关问题[J]. 中华围产医学杂志, 2021, 24(2) : 152-154. DOI: 10.3760/cma.j.cn113903-20200818-00823. Sun X, Sun Y, Han MM, et al. Few points on anti-D immunoglobulin administration in Rh-negative pregnant women[J]. Chin J Perinat Med, 2021, 24(2): 152-154. DOI: 10. 3760/cma.j.cn113903-20200818-00823. [6]ACOG Practice Bulletin No. 192: Management of Alloimmunization During Pregnancy[J]. Obstet Gynecol, 2018,131(3):e82-e90. DOI: 10.1097/AOG.0000000000002528. [7]Visser G, Thommesen T, Di Renzo GC, et al. FIGO/ICM guidelines for preventing Rhesus disease: A call to action[J]. Int J Gynaecol Obstet, 2021,152(2):144-147. DOI: 10.1002/ijgo. 13459. [8]Qureshi H, Massey E, Kirwan D, et al. BCSH guideline for the use of anti-D immunoglobulin for the prevention of haemolytic disease of the fetus and newborn[J]. Transfus Med, 2014,24(1):8-20. DOI: 10.1111/tme.12091. [9]British Committee for Standards in Haematology. Guidelines for the estimation of fetomaternal haemorrhage[EB/OL]. [2021-09-29]. https://b-s-h.org.uk/media/5155/bcsh_fmh-bcsh_sept2009.pdf. [10]Fung K, Eason E. No. 133-Prevention of Rh Alloimmunization[J]. J Obstet Gynaecol Can, 2018,40(1):e1-e10. DOI: 10.1016/j.jogc. 2017.11.007. [11]The Royal Australian and New Zealand College of Obstetricians and Gynaecologists and the National Blood Authority, Australia. Prophylactic use of Rh D immunoglobin in pregnancy care[EB/OL]. [2021-09-10]. https://www.blood.gov.au/anti-d-0. [12]National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. Clinical guideline CG154[M/OL]. London (UK): NICE, 2012: 27-29. [2021-09-10]. https://www.nice.org.uk/guidance/ng126 / evidence / b-expectant -versus-medical -management- of-tubal-ectopic-pregnancy-pdf-6772588815. [13]Lubusky M, Simetka O, Studnickova M, et al. Fetomaternal hemorrhage in normal vaginal delivery and in delivery by cesarean section[J]. Transfusion, 2012,52(9):1977-1982. DOI: 10.1111/j.1537-2995.2011.03536.x. [14]Sebring ES, Polesky HF. Fetomaternal hemorrhage: incidence, risk factors, time of occurrence, and clinical effects[J]. Transfusion, 1990,30(4):344-357. DOI: 10.1046/j.1537-2995. 1990.30490273444.x. 本文引用格式:沈丽霞,王子莲. 预防母胎Rh同种免疫相关指南要点解读[J]. 中华围产医学杂志, 2022,25(5):377-379. DOI:10.3760/cma.j.cn113903-20211113-00948