中华医学会
地址: 中国北京东四西大街42号
邮编: 100710
孕期非产科手术87例围手术期管理及妊娠结局分析
【摘要】
目的 探讨孕妇在孕期行非产科手术时麻醉方式、手术因素及患者是否存在感染对母胎的影响。
方法 回顾性分析广州医科大学附属第三医院2015年1月至2018年8月收治的87例因非产科疾病行手术治疗孕妇的临床资料,分析患者疾病分类、最终分娩孕周、分娩方式、早产及流产率等妊娠结局,比较不同孕期、不同手术方式、麻醉方式及感染并发症对妊娠结局的影响。
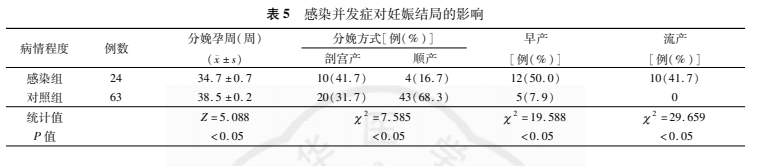
结果 87例患者疾病分类:急性阑尾炎35例(40.2%),宫内妊娠合并宫外孕7例(8.1%),卵巢囊肿蒂扭转9例(10.3%),卵巢肿物21例(24.1%),泌尿系结石13例(14.9%),胆囊结石2例(2.3%);不同孕期接受非产科手术孕妇妊娠结局比较,差异无统计学意义(P>0.05);不同手术方式孕妇的分娩孕周、分娩方式、流产率、早产率等方面比较,差异无统计学意义(P>0.05);椎管内麻醉及全身麻醉在分娩方式、分娩孕周、早产及流产等方面比较,差异无统计学意义(P>0.05)。孕妇合并感染对妊娠结局有影响, 孕妇合并感染情况对妊娠结局有影响,感染组分娩孕周低于对照组[(34.7±0.7)周与(38.5±0.2)周,Z=5.088,P<0.05]。感染组剖宫产率、早产率和流产率均高于对照组[41.7% (10/24)与31.7% (20/63), c2=7.585;50% (12/24)与7.9% (5/63), c2=19.588;50.0% (12/24)与0, c2=29.659;P值均<0.05]。
结论 孕期行非产科手术仍然可以获得较满意的妊娠结局,对于病情稳定的患者,不同孕期进行手术、不同麻醉方式和不同手术方式对妊娠结局影响没有差别,但对于合并感染的患者,病情本身的进展可能会影响妊娠结局。
【关键词】 妊娠; 非产科手术; 妊娠结局; 围术期管理; 麻醉
欧美国家孕期患外科疾病手术的发生率达0.75%~2%[1]。其中急性阑尾炎、急性胆囊炎、卵巢囊肿、泌尿系结石、创伤等是最常见的孕期非产科手术疾病[2]。我国“二孩”政策的实施以来,孕期非产科手术的发生率有上升趋势。随着围产医学的发展,妊娠合并外科疾病的诊疗技术已有很大程度的提高,但孕妇妊娠期的生理变化,仍是使得外科合并症变得复杂,且给手术麻醉管理带来一定困难的原因。同时,孕妇和家属对手术及麻醉可能对胎儿造成的不利影响也有所顾虑。为了解孕期行非产科手术时,病情程度、手术及麻醉方式究竟是否影响妊娠结局,本研究对87例孕期行非产科手术患者的临床资料及妊娠结局进行分析,为孕期非产科手术的围手术期管理提供参考。 资料和方法 一、一般资料 广州医科大学附属第三医院2015年1月至2018年8月收治的非产科手术孕妇87例,年龄19~35岁,按美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级Ⅰ~Ⅲ级,孕期合并非产科疾病需行外科手术。按照孕期(孕早、中、晚期)、手术方式(开腹、腹腔镜)、麻醉方式(椎管内麻醉、全身麻醉)、病情严重程度(感染、非感染)的不同分为四部分,分别分析其妊娠结局。 二、方法 1.研究方法 采用回顾性研究方法对87例患者的临床资料进行分析。 2.感染诊断和分组
对于合并感染患者,其感染程度的评判参照1991年美国胸科协会及美国重症医学会提出的全身炎症反应综合征(systemic inflammatory response syndrome,SIRS)诊断标准 [3]:
(1)体温>38 ℃或<36 ℃;
(2)心率>90次/min;
(3)呼吸频率>20次/min或动脉血二氧化碳分压(PaCO2)<32 mmHg;
(4)外周血白细胞>12×109/L或<4×109/L,或未成熟粒细胞>10%。
上述四项诊断指标中每符合一项为1分,依次累加计分,计算出全身炎症反应综合征(systemic inflammatory response syndrome,SIRS)评分,评分范围0~4分,当SIRS评分≥2分时诊断为SIRS(感染组),余为非感染组。
3.观测内容
非产科手术中所采取麻醉药物(包括镇静、镇痛和肌松药物)、麻醉方式及手术方式均以不影响母体及胎儿为准,术后随访患者分娩孕周、分娩方式、早产、流产等情况,比较不同孕期、不同手术方式、麻醉方式及不同病情程度对孕妇妊娠结局的影响。
三、统计学处理
采用 SPSS 16.0 软件对数据进行统计学分析。计量资料以 `x ±s表示,两样本间计量资料符合正态分布采用t检验,非正态分布采用非参数秩和检验;组间比较采用单因素方差分析;计数资料以百分率表示并行 c2检验,认为P<0.05差异具有统计学意义。
结 果
一、非产科疾病分类、疾病情况及妊娠结局
非产科疾病分类、疾病情况及妊娠结局见表1。
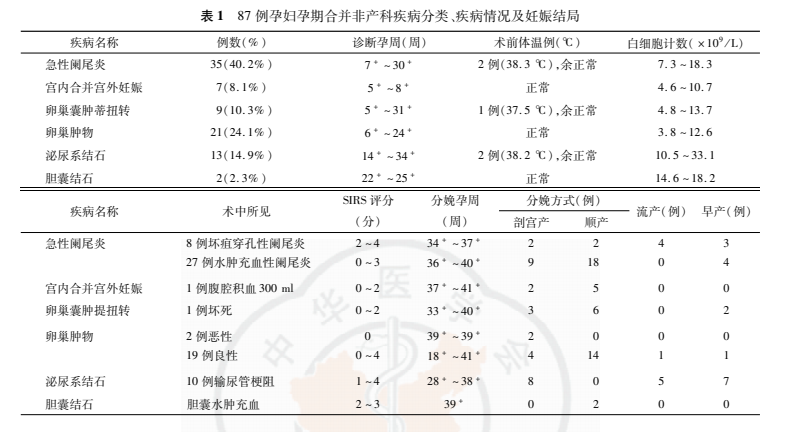
二、不同孕期
非产科手术妊娠结局比较
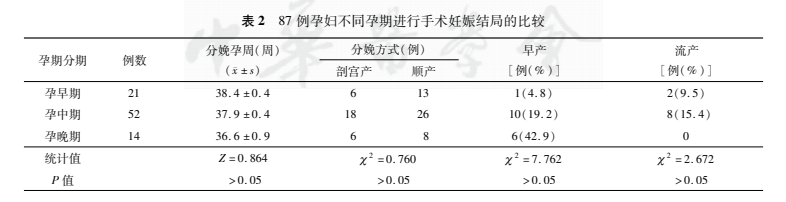
在不同孕期行非产科手术时孕妇在分娩方式,分娩孕周,早产率及流产率等方面差异无统计学意义(P>0.05),各组间比较差异无统计学意义(P>0.05),见表2。
三、非产科手术
不同手术方式妊娠结局比较
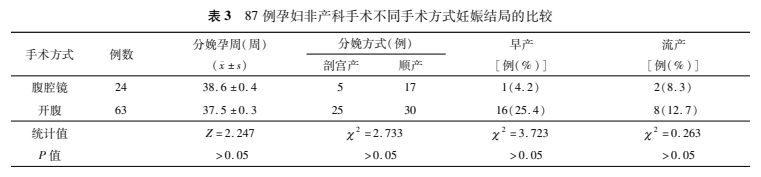
腹腔镜组与开腹组在分娩方式、分娩孕周、早产率及流产率等方面无统计学差异(P>0.05),见表3。
四、不同麻醉方式
妊娠结局的比较
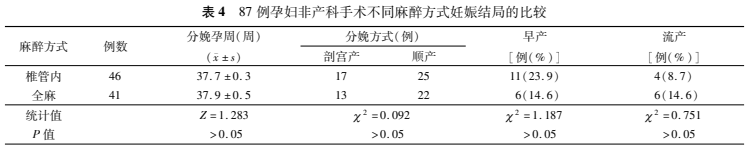
椎管内麻醉及全身麻醉组在分娩方式、分娩孕周、早产率及流产率等方面差异无统计学意义(P>0.05)。见表4。
五、感染并发症对妊娠结局影响的影响
两组在分娩方式,分娩孕周,早产率及流产率等方面差异有统计学意义(P<0.05),见表5。
讨 论
一、手术方式对孕妇妊娠结局的影响
妊娠期非产科手术使用腹腔镜曾被认为是临床工作的绝对禁忌,但随着外科学的发展,腹腔镜技术逐渐常规地应用于孕期非产科手术中。
有学者比较了腹腔镜手术组和开腹手术组在术后并发症、胎儿流产率、早产率及新生儿胎龄、Apgar评分、出生体重、身高等方面,结果均无统计学差异,表明腹腔镜技术可安全运用于孕妇[4-5]。
本研究对87例非产科手术孕妇采用不同手术方式的妊娠结局进行比较,包括分娩方式、分娩孕周、早产率及流产率等,差异均无统计学意义,与文献报道相同。
腹腔镜技术有诸多优点,包括术后疼痛轻微、住院时间短、恢复时间快、术口疤痕小以及术后肠梗阻发生率低等[6],有利于孕妇及胎儿营养的及时补充,是孕妇合并非产科手术时重要的治疗手段。
但腔镜技术也有一些限制,本组资料中为避免高气腹压对孕妇及胎儿的不利影响,在孕中期使用低于8~12 mm Hg的气腹压力,以免高气腹压影响子宫血流灌注,并在麻醉过程中保持孕妇呼末CO2在30~35 mmHg,避免高碳酸血症和胎儿酸中毒[1]。
二、手术时机对孕妇妊娠结局的影响
手术时机的选择取决于孕妇合并的非产科疾病及其严重程度。孕期手术治疗并不会增加母儿死亡率,反而可以降低减少延误治疗的可能性[7]。
本研究发现,孕妇在不同孕期接受手术治疗,其妊娠结局差异无统计学意义,这表明孕周大小不是限制患者及时手术治疗的必须条件。
但条件允许情况下,应尽量避免在孕期的前三个月进行麻醉和手术,以免胎儿在器官发育期间暴露于麻醉药物及围术期用药中。对于孕早期可推迟的择期手术,尽量推迟到孕中期[8]。
在孕晚期,子宫增大易激惹性增加,腹部手术的术中操作及疾病本身的影响极易增加早产或流产风险,所以对于限期或择期手术可考虑先终止妊娠再手术或推迟至产后6周再手术[9]。
但对于紧急或病情发展迅速的疾病,均应立即手术,因为没有证据表明任何麻醉方法、药物及手术方式会直接导致母婴结局不良,而疾病本身导致的急性变态反应,尤其是在发生并发症时对母体和胎儿结局有更严重的影响[8]。
本研究中17例早产,10例流产,均发生于患者病情进展严重后。所以对于在不同孕期存在非产科手术适应症的患者,应早期诊断及时给予临床干预,及时行手术治疗,术中根据患者具体情况行个体化处理,保障母婴安全。
三、麻醉方式及病情因素对孕妇妊娠结局的影响
对于孕期非产科手术麻醉方式的选择目前尚无定论,现有的研究很难证明哪种麻醉方式更好。
本文中椎管内麻醉46例,全身麻醉41例,两者在分娩方式、分娩孕周、早产率及流产率等方面的差异无统计学意义,表明全身麻醉可安全运用于孕妇,不会对孕妇妊娠结局产生影响。目前也没有研究表明全麻和区域麻醉对新生儿先天缺陷和早产有差异性影响。但由于区域麻醉可避免肺误吸风险及减少胎儿药物暴露,所以有学者认为区域麻醉可能更优于全身麻醉[1],但孕妇用药量应减少为常规的1/3[10]。
孕期行非产科手术的妊娠结局还与疾病本身的发展有关,本研究中合并感染的妊娠患者24例,12例发生早产,10例流产。比较感染组与对照组妊娠结局指标,感染组分娩孕周、剖宫产率、早产率及流产率均显著高于非感染组,表明患者病情因素是影响其妊娠结局的关键。因外科疾病合并感染若诊治不及时,可发生SIRS,甚至可能进一步发展为脓毒性休克,胎儿流产及孕妇死亡的风险随之增加。
从本研究结果可以看出,SIRS评分与患者妊娠结局有一定相关性,SIRS评分越高,患者合并感染越重,患者流产及早产的几率越大。
而阑尾炎本身也与胎儿流产及早产均有一定相关性,当阑尾炎合并穿孔时,胎儿流产率可高达21%~35%,严重威胁母儿安全[11]。阑尾炎合并腹膜感染时,其流产率、早产率、剖宫产率均显著增加[12]。
所以孕期合并外科疾病获得早期、及时的外科干预及术后的抗炎处理是良好妊娠结局的必要条件,麻醉药物和麻醉方式以及手术本身不会对患者妊娠结局造成明显影响。
四、围术期管理建议
在条件允许情况下,孕期尽量避免手术及麻醉,减少来自手术、疼痛及麻醉的应激。孕妇是返流误吸的高危人群,专家建议妊娠16周后可使用H2受体拮抗剂和非微粒抗酸剂预防返流误吸[13]。
术中除常规监测外,应监测胎心率和子宫紧张度。术中胎心监测可早期发现胎儿损伤,因为胎儿低氧血症、酸中毒、体温过低、母体呼吸性酸中毒或严重碱中毒、药物或麻醉剂均可能导致胎儿心率减慢。
非产科手术对胎儿最重要的考虑因素是维持正常的子宫内环境和避免胎儿宫内窒息。而胎儿氧合直接取决于母体动脉血氧分压、携氧能力、氧亲和力和子宫胎盘灌注。
因此,维持孕妇正常的PaO2、PaCO2和子宫血流量至关重要。孕妇长期或显著的低氧血症会导致胎盘血管收缩,灌注减少,从而导致胎儿低氧血症、酸中毒甚至死亡[14]。
同时应避免高碳酸血症,因二氧化碳能够穿过胎盘,导致胎儿酸中毒和心肌抑制,孕妇高碳酸血症还可能导致子宫动脉血管收缩和子宫血流量减少[15],从而造成不良的母胎结局。
因此,维持子宫内正常的生理环境,包括避免低血压、低体温、低氧血症、低碳酸血症、高碳酸血症及酸中毒,是孕期非产科手术麻醉管理的重中之重,是保证手术成功、降低母胎受影响的关键。
综上所述,孕期行非产科手术仍然可以获得较满意的妊娠结局,对于病情尚好的患者,麻醉及手术本身不会对母体及胎儿安全造成不良影响,但对于病情严重或合并感染的患者,病情本身的进展可能会影响妊娠结局。
上下滑动查看参考文献
[1] Reitman E, Flood P. Anaesthetic considerations for non-obstetric surgery during pregnancy[J]. Br J Anaesth, 2011, 107(1): 72-78.
[2] Upadya M, Saneesh PJ. Saneesh, Anaesthesia for non-obstetric surgery during pregnancy [J]. Indian J Anaesth, 2016, 60(4): 234-241.
[3] Bone RC, Balk RA, Cerra FB, et al. Definitions for sepsis and organ failure and guidelines for the use of innovative therapies in sepsis. The ACCP/SCCM Consensus Conference Committee. American College of Chest Physicians/Society of Critical Care Medicine[J]. Chest,1992,101(6): 1644-1655.
[4] Cox TC, Huntington CR, Blair LJ, et al. Laparoscopic appendectomy and cholecystectomy versus open: a study in 1999 pregnant patients [J]. Surg Endosc, 2016, 30(2): 593-602.
[5] Laustsen JF, Bjerring OS, Johannessen , et al. Laparoscopic appendectomy during pregnancy is safe for both the mother and the fetus[J]. Dan Med J,2016, 63: A5259.
[6] Pearl J, Price R, Richardson W, et al.Society of American Gastrointestinal Endoscopic Surgeons. Guidelines for diagnosis, treatment, and use of laparoscopy for surgical problems during pregnancy [J]. Surg Endosc,2011,25(11): 3479-3492.
[7] Baldwin EA, Borowski KS, Brost BC,et al. Antepartum nonobstetrical surgery at ≥23 weeks′ gestation and risk for preterm delivery[J]. Am J Obstet Gynecol, 2015,212(2): 232-235.
[8] Cohen-Kerem R, Railton C, Oren D,et al. Pregnancy outcome following non-obstetric surgical intervention [J]. Am J Surg, 2005,190(3): 467-473.
[9] Ravindra GL, Madamangalam AS, Seetharamaiah S. Anaesthesia for non-obstetric surgery in obstetric patients [J]. Indian J Anaesth,2018, 62(9):710-716.
[10] 曲元, 黄宇光. 妇产科麻醉[M]. 2版. 北京:北京大学医学出版社, 2018: 163-167.
[11] Theilen LH, Mellnick VM, Shanks AL,et al.Acute Appendicitis in Pregnancy: Predictive Clinical Factors and Pregnancy Outcomes[J]. Am J Perinatol, 2017, 34(6): 523-528.
[12] Abbasi N, Patenaude V, Abenhaim HA. Evaluation of obstetrical and fetal outcomes in pregnancies complicated by acute appendicitis[J]. Arch Gynecol Obstet,2014,290(4):661-667.
[13] Kuczkowski, KM, The safety of anaesthetics in pregnant women[J]. Expert Opin Drug Saf, 2006, 5(2): 251-264.
[14] Bonnet MP. Sedation and anaesthesia for non-obstetric surgery [J]. Anaesth Crit Care Pain Med, 2016, 35(1): 35-41.
[15] Shetti AN, Dhulkhed VK, Gujarati A, et al. Anesthetic management of a pregnant patient with pseudo-pancreatic cyst for cysto-gastrostomy [J]. Anesth Essays Res,2014,8(1): 89-92.
本文引用:
吴亚芬, 庹鹏, 刘近发, 等. 孕期非产科手术87例围手术期管理及妊娠结局分析 [J/CD]. 中华产科急救电子杂志,2020,9(1): 54-58.
