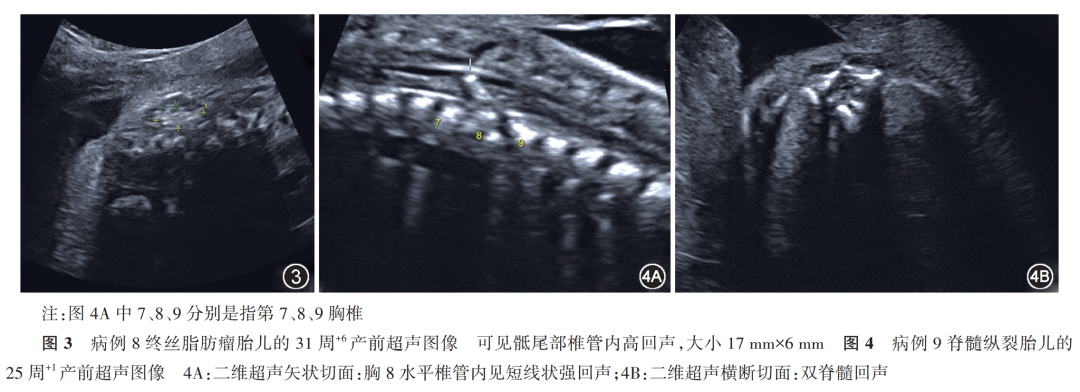
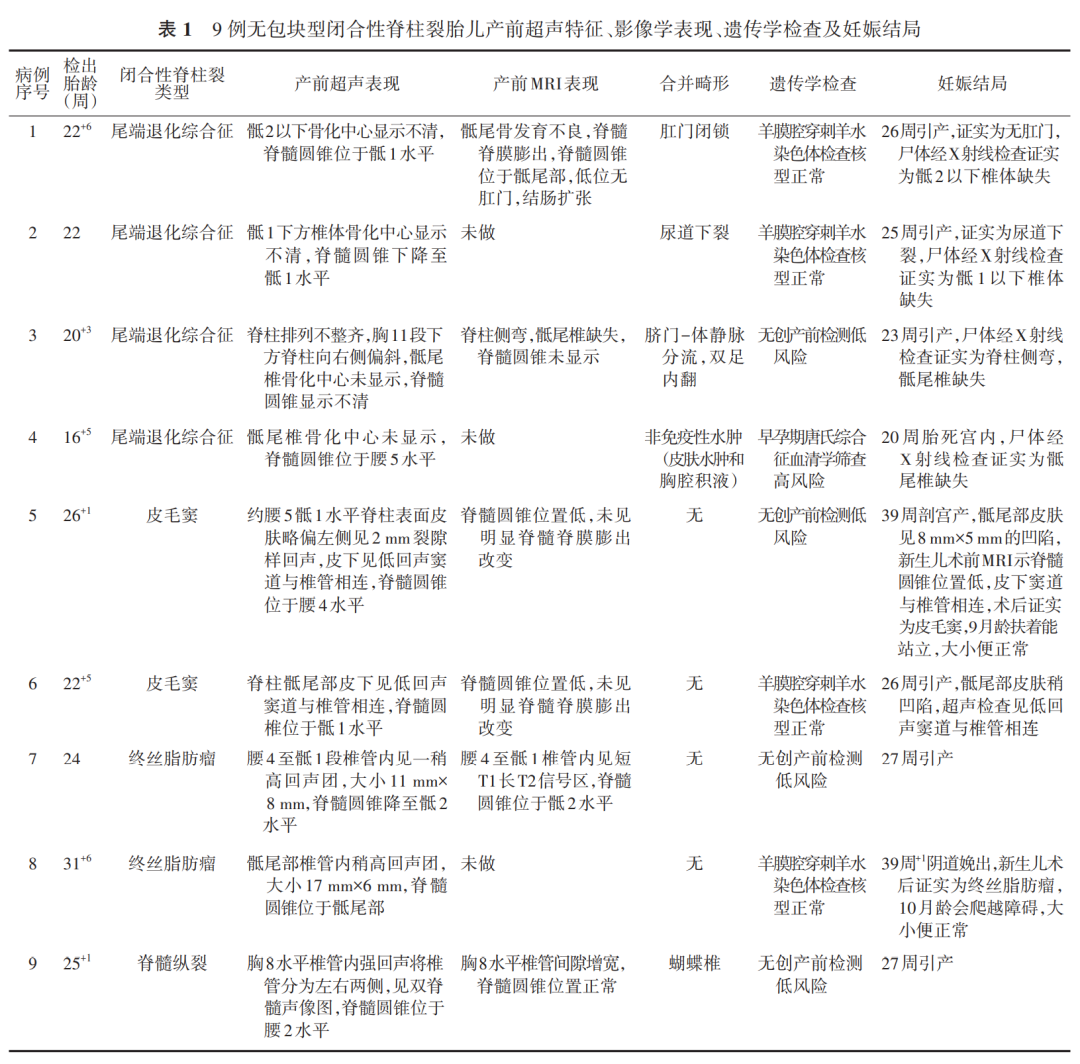
[1] 李胜利, 顾莉莉, 文华轩. 胎儿开放性与闭合性脊柱裂的产前诊断及分类[J].中华医学超声杂志(电子版),2011,8(8):1632-1646. DOI: 10.3877/cma.j.issn.1672-6448.2011.08.003.
Li SL, Gu LL, Wen HX. Prenatal diagnosis and classification of open and closed spina bifida[J]. Chin J Med Ultrasound (Electron Ed),2011,8(8):1632-1646. DOI:10.3877/cma.j.issn.1672-6448.2011.08.003.
[2] 中华医学会超声医学分会妇产超声学组, 国家卫生健康委妇幼司全国产前诊断专家组医学影像组. 超声产前筛查指南[J].中华超声影像学杂志,2022,31(1):1-12.DOI:10.3760/cma.j.cn131148-20211110-0082.
Group of Ultrasound in Obstetrics and Gynecology, Ultrasound Branch of Chinese Medical Association; Medical Imaging Group of the National Prenatal Diagnosis Expert Group, Department of Maternal and Child, National Health Commission of the People′s Republic of China. Practice guidelines for performance of prenatal ultrasound screening[J]. Chin J Ultrasonogr, 2022, 31(1): 1-12. DOI: 10.3760/cma.j.cn131148-20211110-00821.
[3] Malinger G, Paladini D, Haratz KK, et al. ISUOG Practice Guidelines (updated): sonographic examination of the fetal central nervous system. Part 1: performance of screening examination and indications for targeted neurosonography[J]. Ultrasound Obstet Gynecol, 2020,56(3):476-484. DOI: 10.1002/uog.22145.
[4] 黄瑞娜, 陈俊雅, 范丽欣, 等. 产前超声诊断胎儿脊髓圆锥低位的临床意义[J].中国超声医学杂志, 2022,38(5):540-543. DOI:10.3969/j.issn.1002-0101.2022.05.017.
Huang RN, Chen JY, Fan LX, et al. Clinical significance of prenatal ultrasonography in diagnosis of low conus medullaris position [J]. Chin J Ultrasound Med, 2022,38(5):540-543. DOI:10.3969/j.issn.1002-0101.2022.05.017.
[5] 李旭, 赵旭亮, 张婧姝, 等. MRI诊断胎儿尾部退化综合征[J].中国医学影像技术,2022,38(3):413-416. DOI:10.13929/j.issn.1003-3289.2022.03.021.
Li X, Zhao XL, Zhang JS, et al. MRI in diagnosis of fetal caudal regression syndrome[J]. Chin J Med Imaging Technol,2022,38(3):413-416. DOI: 10.13929/j.issn.1003-3289.2022.03.021.
[6] Paladini D, Malinger G, Birnbaum R, et al. ISUOG Practice Guidelines (updated): sonographic examination of the fetal central nervous system. Part 2: performance of targeted neurosonography[J]. Ultrasound Obstet Gynecol,2021,57(4):661-671. DOI: 10.1002/uog.23616.
[7] 周昌荣, 栗河舟, 杨坡, 等. 尾部退化综合征的产前超声诊断价值分析[J].中国超声医学杂志,2018,34(4):369-371. DOI: 10.3969/j.issn.1002-0101.2018.04.027.
Zhou CY, Li HZ, Yang P, et al. The valve of prenatal diagnosis of caudal regression syndrome by ultrasound[J]. Chin J Ultrasound Med,2018,34(4):369-371. DOI: 10.3969/j.issn.1002-0101. 2018.04.027.
[8] 王广宇, 刘渤, 韩晓, 等. 儿童皮毛窦的诊断及治疗效果分析[J].临床小儿外科杂志,2019,18(2):99-102. DOI: 10.3969/j.issn. 1671-6353.2019.02.006.
Wang GY, Liu B, Han X, et al. Diagnosis and surgical treatment of dermal sinus tracts in children[J]. J Clin Pediatr Surg,2019,18(2):99-102. DOI: 10.3969/j.issn.1671-6353.2019.02.006.
[9] 罗丹丹, 黄怡, 李胜利, 等. 胎儿脊髓圆锥位置新测距法及其在脊髓拴系中的应用[J].中华超声影像学杂志,2018,27(3):252-258. DOI: 10.3760/cma.j.issn.1004-4477.2018.03.016.
Luo DD, Huang Y, Li SL, et al. The new approach in the location of the fetal conus medullaris and its application in tethered cord syndrome[J]. Chin J Ultrasonogr, 2018,27(3): 252-258. DOI: 10.3760/cma.j.issn.1004-4477.2018.03.016.
[10] 马斌, 王艺璇, 杨兰, 等. 超声在胎儿脊髓纵裂中的诊断价值[J]. 临床超声医学杂志, 2020,22(6):475-477. DOI:10.3969/j.issn. 1008-6978.2020.06.025.
Ma B, Wang YX, Yang L, et al. Diagnostic value of ultrasonography in fetal diastematomyelia[J]. J Clin Ultrasound Med, 2020,22(6):475-477. DOI:10.3969/j.issn.1008-6978.2020. 06.025.
[11] Wei Q, Cai A, Wang X, et al. The value of prenatal ultrasonographic diagnosis of diastematomyelia[J]. J Ultrasound Med, 2017,36(6):1129-1136. DOI: 10.7863/ultra.16.04054.
[12] 胡伟明, 刘沛, 刘福云, 等. 儿童脊髓纵裂畸形225例诊疗分析[J]. 中华小儿外科杂志,2018,39(3):204-208. DOI:10.3760/cma.j.issn.0253-3006.2018.03.009.
Hu WM, Liu P, Liu FY,et al. Clinical analysis of 225 cases of split cord malformation in children[J]. Chin J Pediatr Surg, 2018,39(3):204-208. DOI:10.3760/cma.j.issn.0253-3006.2018.03.009.
[13] 陈俊雅. 胎儿神经系统超声检查[J]. 中华围产医学杂志,2018,21(11):721-723.DOI:10.3760/cma.j.issn.1007-9408.2018.11.001.
Chen JY. Fetal neurosonogram[J]. Chin J Perinat Med,2018,21(11):721-723. DOI:10.3760/cma.j.issn.1007-9408.2018. 11.001.