中华医学会
地址: 中国北京东四西大街42号
邮编: 100710
不同早产原因对晚期早产儿结局的影响
摘 要
目的
探讨不同早产原因对晚期早产儿结局的影响。
方法
回顾性分析北京大学国际医院2016—2022年分娩的晚期早产儿及其母亲资料,根据早产原因分为自发性早产组、胎膜早破组和医源性早产组。比较3组母亲围产期特点及新生儿结局,并通过logistic回归分析不同早产原因与晚期早产儿复合不良结局(包括以下至少一种情况:呼吸系统疾病、需要呼吸支持、新生儿低血糖症、新生儿窒息)的关系。
结果
共纳入553例晚期早产儿,自发性早产组111例(20.1%),胎膜早破组305例(55.2%),医源性早产组137例(24.8%)。医源性早产组母亲妊娠期高血压、产前使用激素和剖宫产比例、新生儿呼吸系统疾病发生率、呼吸支持率、复合不良结局发生率均高于另外两组,新生儿出生体重低于另外两组,差异有统计学意义(P
结论
除了胎龄小所致的发育不成熟影响晚期早产儿结局外,医源性早产也增加晚期早产儿复合不良结局发生率。
在全球范围内,每年约有1 500万早产儿出生,其中晚期早产儿约占3/4[1, 2]。晚期早产儿与足月儿相比发生呼吸系统疾病、喂养困难、高胆红素血症、低血糖、体温不稳定和败血症的风险较高,死亡率和远期神经系统发育异常率也比足月儿高[3, 4]。发育不成熟可能并非影响早产儿预后的唯一因素[5]。研究显示,引发早期早产儿早产的原因与新生儿死亡率和并发症发生率之间存在联系[6, 7, 8, 9]。最近研究发现,早产原因与婴儿2岁时的精神运动发育相关[10]。而晚期早产儿相关研究有限,且结论不一致[11, 12]。因此,本研究比较不同早产原因晚期早产儿的结局,分析早产原因是否与晚期早产儿不良结局有关。
对象和方法
一、研究对象
选择2016年1月至2022年12月北京大学国际医院产科分娩的晚期早产儿进行回顾性研究。入选标准:(1)胎龄34~36周;(2)单胎妊娠。排除标准:(1)先天畸形及染色体异常;(2)出生后转院。本研究经本院医学伦理委员会批准(2021-KY-0031-01)。
二、研究方法
1.资料收集:从医院电子病历系统中提取新生儿及其母亲病历资料。(1)新生儿资料:性别、胎龄、出生体重、Apgar评分、是否转入新生儿重症监护病房(neonatal intensive care unit,NICU)、生后并发症及治疗。(2)母亲资料:年龄、产次、分娩方式、产前使用激素(分娩前至少注射1次地塞米松)、既往病史、孕期并发症、入院原因、早产原因。
2.分组方法[13]:(1)自发性早产组:妊娠未满37周自发性早产分娩。(2)胎膜早破组:妊娠未满37周未临产而发生胎膜破裂。(3)医源性早产组:由于母体或胎儿健康原因无法继续妊娠,未满37周即采取引产或剖宫产终止妊娠。如果患儿有1个以上早产原因,根据导致早产的最主要原因分组。胎膜早破24 h以上自然分娩,或胎膜早破后产妇或产科医生选择择期终止妊娠时,早产原因归类于胎膜早破;如果胎膜早破后24 h内分娩,则将早产原因归类于自发性早产;如果产妇胎膜早破后因母体或胎儿并发症导致分娩,则将早产原因归类于医源性早产。
3.观察指标及相关定义:(1)呼吸系统疾病主要包括湿肺、羊水吸入、呼吸暂停、新生儿呼吸窘迫综合征、气胸等。(2)新生儿低血糖症定义为血糖水平低于2.2 mmol/L[14]。(3)呼吸支持包括有创机械通气、无创通气和鼻导管吸氧。(4)新生儿复合不良结局指包括以下至少一种情况:呼吸系统疾病、需要呼吸支持、新生儿低血糖症、新生儿窒息。
三、统计学方法
应用SPSS 23.0统计软件进行数据分析。符合正态分布的计量资料以均值±标准差表示,方差齐时组间比较采用单因素方差分析,两两比较采用Tukey检验;方差不齐时采用Welch方差分析,两两比较采用Games-Howell检验。非正态分布的计量资料以M(Q1,Q3)表示,组间比较采用Kruskal-Wallis非参数检验,两两比较采用Bonferroni法。计数资料以例(%)表示,组间比较采用χ2检验或Fisher精确概率法,两两比较采用Bonferroni法。采用多因素logistic回归模型分析预后不良的影响因素。P<0.05为差异有统计学意义。
结 果
一、不同胎龄早产儿分娩情况
研究期间本院产科共分娩717例晚期早产儿,其中单胎559例,排除6例先天畸形,共纳入553例。胎龄34周102例(18.4%),35周167例(30.2%),36周284例(51.4%);自发性早产组111例(20.1%),胎膜早破组305例(55.2%),医源性早产组137例(24.8%)。胎龄34周医源性早产比例最高(40.2%),随胎龄增加医源性早产比例下降,胎膜早破呈上升趋势,胎龄36周胎膜早破比例最高(59.9%)。不同胎龄晚期早产儿早产原因构成比差异有统计学意义(P=0.001)。
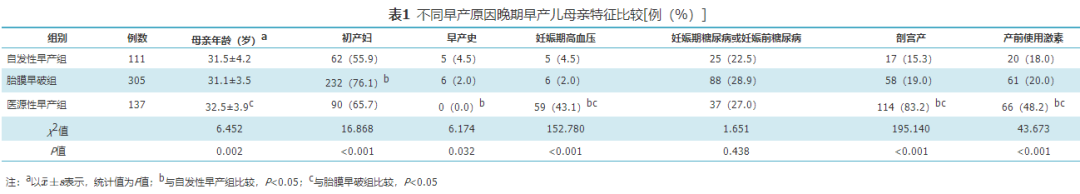
二、各组晚期早产儿母亲特征比较
医源性早产组母亲年龄大于胎膜早破组(P<0.05),胎膜早破组初产妇比例高于自发性早产组(P<0.05)。自发性早产组母亲有早产史的比例高于医源性早产组(P
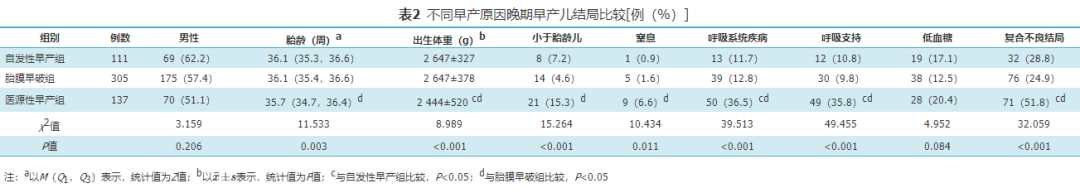
三、各组晚期早产儿结局比较
各组早产儿性别和低血糖发生率差异无统计学意义(P>0.05)。医源性早产组胎龄小于胎膜早破组,新生儿窒息和小于胎龄儿发生率高于胎膜早破组,出生体重低于自发性早产组和胎膜早破组,呼吸系统疾病发生率、呼吸支持率、复合不良结局发生率高于自发性早产组和胎膜早破组,差异有统计学意义(P
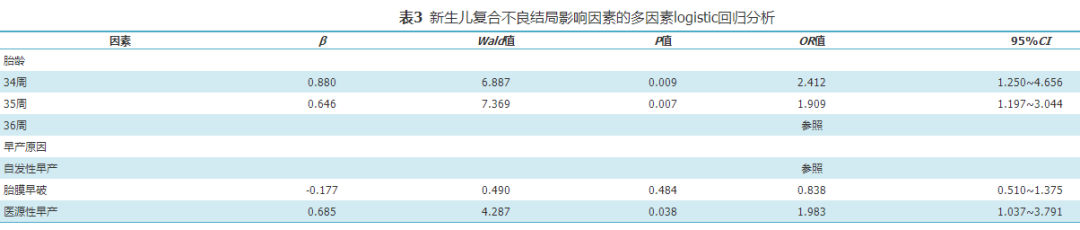
四、晚期早产儿发生复合不良结局的影响因素
Logistic回归分析显示早产原因和胎龄是新生儿不良结局的影响因素,与自发性早产相比,医源性早产新生儿复合不良结局风险增加;随着胎龄的增加,新生儿复合不良结局的发生风险逐渐下降。见表3。
讨 论
本研究结果显示,与自发性早产组和胎膜早破组相比,医源性早产组晚期早产儿呼吸系统疾病发生率增加,对呼吸支持的需求率增高,提示医源性早产是早产儿不良结局的独立危险因素。Besser等[11]研究也显示医源性早产新生儿疾病发生率和死亡率均高于自发性早产新生儿,医源性早产是新生儿发生疾病的独立危险因素。Bénin等[15]研究也发现胎膜早破组和自发性早产组晚期早产儿发病风险相似,医源性早产组发病风险至少是自发性早产组的2倍。也有少数研究与本研究结论不同,最近Lorenzo等[12]的研究报道,晚期早产儿中胎龄仍是决定其不良结局的主要因素,不同早产原因(自发性早产、胎膜早破、医源性早产)的晚期早产儿发病风险并无差异。一项对双胎晚期早产儿的研究也显示,早产原因不影响晚期早产儿不良结局的发生,胎龄是新生儿结局的唯一独立影响因素[16]。
不同医疗机构收治的早产儿早产原因构成比并不相同。本研究中医源性早产占纳入晚期早产儿的24.8%,而王华等[17]对北京妇产医院2013—2017年6 038例早产儿早产状况和预后进行分析显示,晚期早产儿中医源性早产占38.1%,明显高于我院,这可能与我院危重孕产妇收治少有关。在Besser等[11]的研究中,晚期早产儿医源性早产的比例影响新生儿死亡率,当该比例低于35%时,医源性早产与晚期早产儿死亡率降低有关;当该比例超过35%时,医源性早产与晚期早产儿的死亡风险增加相关。美国2009年的一项调查表明,约23%的晚期早产儿没有分娩指征[18]。Bouchet等[19]的一项为期11年的回顾性队列研究显示,54%的医源性晚期早产无分娩指征。因此美国妇产科医师协会与母胎医学协会更新了关于晚期早产和早期足月分娩适应证的推荐意见[20]。
在本研究中,与自发性早产组和胎膜早破组相比,医源性早产组晚期早产儿胎龄小、出生体重低、小于胎龄儿比例高,这与宫内环境差不利于胎儿生长有关,而宫内生长受限也是医源性早产的分娩指征[21]。与多数研究相似[22, 23],本研究也发现医源性早产组母亲妊娠期高血压比例很高,剖宫产比例也明显高于另外两组,这表明大多数医源性早产不首选阴道分娩。产前使用激素是减少早产儿不良结局的有效手段[24],本研究中医源性早产组产前使用激素比例明显高于另外两组。这可能因为医源性早产组孕妇常因并发症提前入院,医生根据其情况产前应用激素促进胎儿成熟,而自发性早产组和胎膜早破组从入院到出生时间窗较短,产前来不及使用激素。
本研究的优势是对3种早产原因(自发性早产、胎膜早破和医源性早产)的晚期早产儿结局进行比较,有些研究将自发性早产和胎膜早破作为一组与医源性早产组比较[11,23]。但本研究也存在一定局限性,因为产妇可能同时存在几种早产因素,故本文对早产原因的分析可能有潜在的误差;另外,因为不能严格地确定多胞胎早产的单一原因,本研究只纳入了单胎早产儿,故不能将本研究结果推广到所有晚期早产儿。
总之,本研究显示医源性早产与晚期早产儿不良结局有关,胎龄并非决定晚期早产儿不良结局的唯一因素。因此,产科医生在决定医源性早产时应严格掌握分娩指征,减少不必要的医源性早产。
引用本文:
王慧, 曹丽芳, 张雪峰. 不同早产原因对晚期早产儿结局的影响 [J] . 中华新生儿科杂志(中英文), 2023, 38(12) : 740-744.
