中华医学会
地址: 中国北京东四西大街42号
邮编: 100710
The BMJ:围产期抑郁症的非药物干预治疗(上)
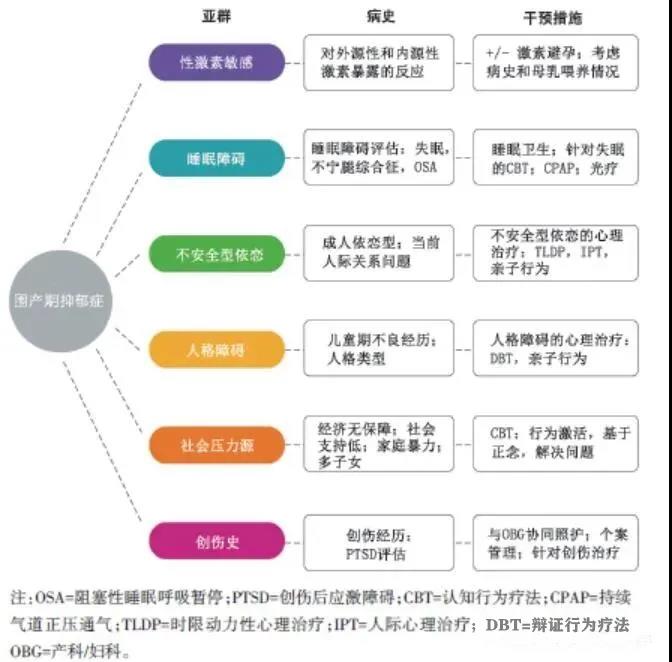
摘要 围产期抑郁症是一种常见的疾病,并且对母儿均有风险。近年来,随着对孕期和产后妇女心理疾病筛查的增加,新的心理治疗和药物干预模式也在发展。尽管一般人群中的重度抑郁症的个体化治疗相关研究有所增加,但围产期抑郁症的个体化治疗相关指南尚未发布。尤其是在缺乏个体化治疗指南的情况下,将患者与合适的治疗方案相匹配更是一项挑战。本文综述了围产期抑郁症的个体化非药物治疗的证据,包括如何结合患者的个人喜好、新的或正在研究的疗法以及生物标记物在患者与治疗匹配方面的潜在作用。本综述为今后围产期抑郁症的个体化治疗提供了建议。 概述 围产期抑郁症是一种常见的致残性疾病,在一般人群中约有13%的女性受其影响1。在高危群体,如社会经济处境不利的妇女中,患病率甚至更高,达到25%~30%2。因此,早期识别和治疗围产期抑郁症的重要性愈发被人们所认识。包括美国妇产科学院3、美国儿科学会4以及美国预防服务工作组5在内的多个学术组织,均推荐对妊娠期及产后情绪障碍进行筛查。对于被诊断为围产期抑郁症的妇女,目前存在许多不同的治疗选择,包括精神药物干预,如抗抑郁药,还有心理治疗6-7。 尽管存在许多治疗方案,但相关治疗研究中的缓解率差异很大,患者围产期抑郁症的治疗方案的抵抗率也尚不明确。在仅有的一篇研究围产期抑郁症治疗反应的系统综述中,纳入了17个研究的产后抑郁症治疗情况,受试者经过至少6周的足剂量抗抑郁药物治疗或者心理治疗,整体加权的平均缓解率为51.2%(95%可信区间48.6%~53.8%)8。 最近,针对非妊娠的严重抑郁症患者,个体化的药物治疗已经被研究和提倡9,患者的个人喜好、临床特征和生物标记物等因素都用来作为预测治疗反应的指标9-10。围产期抑郁症尤其需要一种个体化的治疗方法,正如研究显示围产期抑郁症的症状和表型有异质性,抑郁与重度焦虑或者快感缺失相关11。围产期抑郁症的不同表型是否对应着不同的基因谱或生物标志物尚不明确。 尽管非围产期抑郁症的个体化治疗已经结合了近来研究中的生物标志物和遗传学背景,特别是在抗抑郁药物的选择方面12,但是我们对围产期情绪障碍的遗传学背景和生物标记物的了解仍处于初级阶段。最近的一篇系统回顾18评估了一些最常见的相关基因,包括5-HTT13、OXTR14、COMT15、MAOA16和HSD11B117。一项大规模破译产后抑郁症基因的工作正在进行中19,但结果尚未发表。一项使用全基因组关联技术来确定在产后抑郁症中可能受到差异调节的遗传途径的研究,使用了62个发现队列和24个复制队列,确定了116个在妊娠期发生产后抑郁症的妇女和没有发生产后抑郁症的妇女之间差异表达的转录本20。这些转录与雌激素信号转导、硒和叶酸代谢、细胞黏附、脂肪形成和细胞凋亡等通路有关。 另一种方法是利用差异甲基化来识别参与产后抑郁症的基因通路,分离出两个参与雌激素受体信号通路的基因,它们的甲基化状态可能是产后抑郁症发展的预测因素21。这项甲基化研究的两个生物标志物的专利正在申请中21,但是围产期抑郁的遗传学信息尚未用于临床预测或治疗。因此,分子层面的个体化治疗仍处于起步阶段,这篇综述将聚焦有助于指导临床医生选择治疗方法的文献,因为特定的患者群体可能更倾向于接受和/或受益于某些治疗。 虽然药物治疗往往是围产期抑郁症治疗计划的中心,但围产期的患者往往更倾向于非药物治疗22-23。这篇综述探讨了影响围产期抑郁患者对非药物治疗反应的因素,重点是如何针对患者亚群制定治疗方案,包括性激素敏感、睡眠障碍、不安全型依恋、人格障碍、社会压力源和创伤患者等(图1)。 图1 基于临床特征的围产期抑郁症患者亚群个体化非药物治疗建议 文献来源和选择标准 我们检索了PubMed、Google Scholar和Cochrane Reviews,从2000年1月到2018年1月,使用下面的MeSH主题词:治疗倾向(treatment preferences)、个体化药物(personalized medicine)、心理治疗(psychotherapy)、睡眠障碍(sleep disorders)、依恋(attachment)、人格障碍(personality disorders)、创伤(trauma)、认知行为疗法(cognitive behavior therapy,CBT)、人际心理治疗(interpersonal psychotherapy)、母婴单元(mother-baby units)、经颅磁刺激(transcranial magnetic stimulation)、遗传学(genetics)和产后抑郁症或围产期抑郁症(postpartum depression or perinatal depression)。按照随机对照试验、meta分析、纵向观察研究和队列研究进行了优先排序,纳入所有样本量和质量可接受的全文、英文、同行评审的出版物,并根据特定主题发表的数据范围设置了样本量和质量的临界值。当大型随机试验可用时,我们不会纳入较小的病例系列或没有对照组的研究。仅在没有设计良好的相关研究时,才会参考病例报告或者观察性研究。通过对原始检索所确定文章的参考文献进行手工检索来确定额外的研究。本文综述了有关这一主题的文献中与临床治疗最相关的信息。 围产期抑郁症的流行病学 围产期抑郁症是围产期最常见的疾病之一,在发达国家,多达14%的妇女在妊娠期间和产后1年内受到此病影响1,24,大约19%的妇女在产后3个月内会出现抑郁症状1。围产期抑郁症的发病率在低收入和中等收入国家会更高,平均高达20%25。在美国,不同社区的围产期抑郁症患病率差异很大。有研究报道,在迈阿密、纽约和旧金山的产后病房,3 952名接受调查的西班牙裔妇女中,42.5%的人抑郁筛查呈阳性26。一项对居住在市中心、经济贫困的192名非洲裔美国妇女和欧洲裔美国妇女的抽样调查发现,23.4%的妇女产后抑郁症筛查呈阳性27,而在对148名西班牙裔和非裔美国妊娠期妇女的调查中,有51%的人抑郁筛查呈阳性28;值得注意的是,在这两项研究中,抑郁症发病率没有因种族而不同27-28。一些社会因素如低社会支持、婚姻危机、负面生活事件和家庭暴力是围产期抑郁的已知风险因素29,这可能是导致不同人群围产期抑郁症患病率差异的原因。 患者的个人偏好 评估和关注患者的治疗偏好已被认为是围产期抑郁症个体化治疗的重要组成部分,因为考虑患者的偏好与治疗依从性的增加以及间接提升治疗效果有关30-32。尽管多数妇女接受抗抑郁药物作为治疗抑郁症的一线治疗,但研究表明许多围产期患者更倾向于非药物治疗,因为她们担心药物会伤害到孩子33-34。 截至目前,对围产期抑郁症治疗偏好样本量最大的研究,包含了509名在某大型城市医疗中心等待产科预约的晚孕期女性22。在这个样本中,92%的女性回答问卷时表示她们更喜欢个人心理治疗,只有7%的人将药物治疗列为首选干预。这项研究的局限性在于,主要包括已婚或同居(89%)的白人(57%)或拉丁裔(29%)女性,以及具有较高社会经济地位的非近期移民女性(81%)。另一项研究使用5分李克特型量表比较了爱丁堡产后抑郁量表(EPDS)筛查超过10分的白人和非洲裔美国孕妇(n=108)对围产期治疗偏好的信心23。尽管所有的女性报告对心理治疗和/或来自家人和朋友的支持有最高的信心,但非裔美国女性报告对药物治疗的信心明显低于白人女性(平均得分2.42比3.04;P= 0.01)。此外,在一项基于非洲裔美国妇女的小型调查研究(n=60)显示,在预防产后抑郁症方面非药物社会心理治疗,包括正念(n=30;P<0.001)和人际关系途径(n=25;P<0.001)比药物治疗更受青睐22。 这些研究表明,随着围产期抑郁症非药物治疗的证据积累,患者的偏好形成了个体化治疗的基础。为了更好地了解患者在选择围产期抑郁症治疗方案上的偏好,未来需要开展大规模的文化和种族多样化的人群研究。 针对特定临床特点的围产期抑郁症的个性化治疗 虽然这篇综述的重点是围产期抑郁症的个体化非药物治疗,但也要认识到一些非精神疾病可以产生或伪装成围产期抑郁症,其他一些精神疾病也可以产生类似围产期抑郁症的临床表现。所有疑似产后抑郁症的妇女都应该进行甲状腺功能的筛查35。维生素D缺乏也与围产期抑郁症有关36-38,在一定程度上贫血也与围产期抑郁症有关39。鉴于这两种情况在一般人群中的发生率,尽管目前还没有正式的指南意见,但是值得在患有围产期抑郁症的女性中进行调查研究。罕见的产科并发症,如垂体梗死40,或者是一些常见现象,如泌乳反射障碍、药物滥用和既往存在的自身免疫性疾病的病情活跃也都可以表现出抑郁的症状41-43。在精神病学范畴内,应注意将单相抑郁与双相情感障碍、精神病性症状以及产后广泛性焦虑和强迫症分离开来。合适的治疗总是始于准确的诊断。 个体化非药物治疗的能力在很大程度上取决于患者的个人临床特征。选择合适的治疗方案取决于对相关的内科、产科、精神病、社会和创伤史的综合分析。如图1所示,本文综述总结了基于特定临床特征的患者亚群的非药物治疗选择,包括性激素敏感、睡眠障碍、不安全型依恋、人格障碍、社会压力源和创伤患者等,特别关注基于临床特征的心理治疗方法(表1)。 表1 患者特点和心理治疗方法 性激素敏感 有性激素敏感病史的妇女可能是围产期情绪障碍的危险亚群。这种敏感可能只适用于一部分女性,大多数女性没有表现出与性激素水平有关的任何特定的情绪紊乱。因此,对未经筛选的人群的研究不太可能查明这些妇女或她们的特殊需要。 然而,有证据支持在一些女性中,其性激素水平在影响情绪方面发挥重要作用。在一项对有和没有产后抑郁症史的妇女快速停用超生理浓度雌激素的研究中,8例有产后抑郁症的妇女中有5例出现了明显的抑郁症状,而没有产后抑郁症史的妇女中没有一例出现抑郁症状56。试图将内源性雌激素浓度与围产期妇女的情绪症状联系起来的研究结果通常是阴性的57,这可能是因为,在大多数女性中,围绕怀孕和分娩的社会心理环境的巨大影响掩盖了类固醇对情绪的影响,也可能是因为情绪变化可能与细胞靶点对卵巢类固醇的反应有关,而不是与循环类固醇浓度本身有关58。 鉴别这类女性的唯一方法是通过询问临床病史来明确以前对性激素改变的精神反应,包括月经周期、激素避孕药以及怀孕史。经前焦虑障碍(PMDD)的病史可能是一个重要的线索,因为一些研究发现,患有PMDD的女性患产后抑郁症的风险较高59-60,而且已知在患有PMDD的女性和未受影响的对照组中,细胞对卵巢类固醇的反应是不同的58。 既往服用激素类避孕药后出现的情绪紊乱也是一条重要的病史线索。虽然大多数妇女服用现代避孕药后没有出现精神症状61,有情绪障碍的女性是否对口服避孕药更敏感仍然是有争议的,因为一些综述认为情绪不稳定的风险增加,而一些不这样认为61-62。一项对1 061 997名女性进行的全国性前瞻性研究发现,口服避孕药使用者首次诊断为抑郁症(比率为1.1,95%可信区间为1.08~1.14)和接受抗抑郁治疗(1.23,1.22~1.25)的比例高于不使用避孕药者63;因此,对于产后打算开始使用口服避孕药的妇女,应考虑其精神反应。2016年美国避孕医学标准建议是,早期产后42天单用孕激素避孕药而不是联合雌孕激素制剂,换用雌激素制剂时应考虑产后和母乳喂养持续时间64。然而,一项对180名妇女进行的随机双盲安慰剂对照试验发现,与注射安慰剂相比,在产后48小时内服用长效孕激素可增加产后6周抑郁症状的风险(EPDS>11;相对风险为1.75,1.12~2.72)65,这可能提示产后早期应考虑到孕激素避孕药的精神反应。 对性激素敏感且患有产后抑郁症的女性,一种"个体化"的治疗方法是,首先记录该女性既往对内源性和外源性激素暴露反应的病史,包括口服避孕药、促性腺激素释放激素激动剂、雌激素替代疗法、促卵泡刺激药物、或黄体支持治疗,然后仔细考虑产后的激素背景。母乳喂养的妇女会有一种独特的性激素状态,持续的低雌激素、孕激素状态而没有激素水平波动。没有研究探索这种母乳喂养激素状态对经前期综合征妇女的精神反应的影响,但我们可以假设这种周期性激素变化的缺失对这些女性是有利的,因为有经前期综合征的女性在月经周期停止的时候症状有所改善,如在服用促性腺激素释放激素激动剂和延长周期的激素避孕药后66-67。母乳喂养妇女的月经恢复时,情绪可能会不稳定;由于这是抑郁症复发风险增加的时期,此时可能需要增加抗抑郁药的剂量。然而,对于其他女性,低雌、孕激素状态可能不太有利,在难治性围产期抑郁症的鉴别诊断时,应考虑到这种潜在的表型。如果抑郁症很严重,治疗困难,并伴有自杀倾向,个体化治疗可能包括缩短母乳喂养时间,恢复以前的口服避孕药,如果这些措施可以稳定情绪的话。 尽管在过去的几十年里,人们对使用外源性雌激素治疗产后抑郁症有着浓厚的兴趣,虽然都很期待这种疗法有效性的证据,但目前仍处于起步阶段65,尚未广泛应用于临床。外源性雌激素可以干扰泌乳68,这是哺乳期妇女使用此药物的障碍。 神经甾体,如四氢孕酮,是γ-氨基丁酸系统的变构调节剂。四氢孕酮浓度在怀孕期间增加,产后迅速下降。研究发现妊娠晚期抑郁评分较高的女性有较低的四氢孕酮血清浓度69。此外,在一项对60例既往被诊断情绪障碍的孕妇进行的探索性研究中,妊娠中期较高血清浓度的四氢孕酮与产后抑郁症风险降低相关,患产后抑郁症的风险下降63%(95%可信区间13%~84%)(P=0.02)70。两项针对新研发的四氢孕酮和布雷沙诺酮(SAGE-547)静脉制剂的双盲随机对照试验已经开展。第一个安慰剂对照试验中,138例产后抑郁症女性住院后静脉注射一个疗程60小时的布雷沙诺酮90 μg·kg-1·h-1或布雷沙诺酮60 μg·kg-1·h-1,对照组为匹配的安慰剂,两个治疗组平均减少汉密尔顿抑郁量表(HAM-D)得分为19.5(布雷沙诺酮60)和17.7分(布雷沙诺酮90),与安慰剂组的14.0对比[差异-5.5,-8.8~-2.2(P=0.013),布雷沙诺酮60组;-3.7、-6.9~0.5(P=0.252),布雷沙诺酮90组]。在第二项研究中,138例妇女被随机分配接受布雷沙诺酮90或安慰剂。在这项研究中,布雷沙诺酮组的HAM-D总分平均减少14.6分,而安慰剂组平均减少12.1分(差异-2.5,-4.5~-0.5;P= 0.016)71。 尽管目前还没有对所有孕妇的血清四氢孕酮浓度进行广泛抽样,但这些来自生物标记物研究和随机对照试验的最新发现为传统心理治疗和精神药理学模式下难治的重度抑郁症妇女提供了一种新的、潜在的个体化治疗方法。这种干预可能最适合那些患有非常严重的产后抑郁症的妇女,且有良好社会支持来照护婴儿,因为这种药物是通过静脉输注的,产妇需要住院治疗。 睡眠障碍 围产期情绪障碍与睡眠障碍之间存在双向关系。睡眠问题与围产期抑郁有关,重度抑郁与睡眠问题有关72-73。阻塞性睡眠呼吸暂停(OSA)在妊娠期更常见,OSA与妊娠高血压、宫内发育迟缓和妊娠期糖尿病的风险增加有关73。在普通人群中,OSA与重度抑郁症有关;纵向研究表明,OSA患者发生重度抑郁的风险增加,而OSA的严重程度与发生重度抑郁的风险相关74。一些但不是所有关于非妊娠患者重度抑郁症的研究中发现,持续气道正压通气(CPAP)有改善伴有抑郁症的OSA患者的抑郁症状的作用75-76。 尽管在围产期患者中OSA的患病率有所增加,但在这一特定的睡眠障碍围产期患者亚群中,重度抑郁症的患病率仍不清楚。迄今为止,尚未有关于CPAP治疗妊娠期和产后抑郁症的疗效研究。尽管如此,CPAP仍适用于OSA合并妊娠的情况73,用于治疗妊娠期睡眠呼吸暂停的口腔器械也在研究中(clinicaltrials.gov,NCT03646214and NCT03138291)。因此,这一人群的围产期抑郁症的个体化治疗方法包括与睡眠医学专家协作,以最大限度地发挥CPAP干预的有效性。 与OSA无关的失眠也是围产期抑郁的一个危险因素和后果73。最近的研究也表明,糟糕的睡眠质量可能是孕妇自杀意念的独立危险因素72。有睡眠周期紊乱或有季节性情绪紊乱病史的女性是可以从睡眠干预中获益的特殊人群。产后体重不下降与睡眠效率降低有关77,这表明体重增加或产后减轻体重困难的女性也可能是需要睡眠干预的特定人群。 CBT治疗失眠已被证明在多种精神疾病人群中有效,包括重度抑郁症、创伤后应激障碍(PTSD)和焦虑症患者78。两项关于CBT治疗围产期妇女失眠症的小规模开放试点已经发表,初步结果令人鼓舞,但缺点是样本量小,没有设置对照组50,79。一项远程CBT疗法干预妊娠期睡眠障碍的随机试验正在进行中80。 另一种对围产期妇女睡眠不佳的干预方法就是对她们进行良好的睡眠卫生教育。在几乎所有的情况下,一个睡眠计划都是产后抑郁症治疗的重要组成部分,该计划既要确保母亲能够获得更长的不受打扰的夜间睡眠,又要确保婴儿的喂养和护理需求在夜间得到满足。大多数对产后夫妇进行教育性睡眠干预的对照试验关注的是婴儿的睡眠质量,总的来说,这些试验并没有显示出重大益处81。在少数以母亲抑郁症状作为结果指标的试验中,其中大多数研究报告了积极的结果82-84。一项对30例产后妇女进行的随机对照试验发现,接受睡眠咨询干预的妇女平均夜间睡眠时间高于对照组[57分钟(95%可信区间6~106分钟;P= 0.03)]85。然而,更大样本的随机对照试验未能重复这样的结果86。 光疗法也是促进昼夜节律性的一个重要工具,可能对在冬季几个月情绪恶化的女性特别重要。在治疗产前抑郁方面,明亮光照疗法优于昏暗光照安慰剂(缓解率分别为68.6%和36.4%,以5周治疗后的HAM-D最终评分衡量;P<0.05)87。然而,对产后抑郁症的唯一随机对照试验发现,接受光照疗法的妇女和对照组之间没有差异88。这可能与夜间护理新生儿导致的环境昼夜节律的破坏有关,这可能会压倒任何光疗的影响。 这一领域最近的一项有趣进展涉及家用可穿戴光设备的使用,它减少了固定灯箱的治疗负担。产后妇女可穿戴光疗设备的可接受性已被证明89,一个更大的随机试验正在进行中(clinicaltrials.gov,NCT02769858)。 不安全型依恋 人们是基于自己小时候被照顾的经历来为成功地为人父母做准备的。童年经历对一个人的亲子关系和成年后的依恋类型(性格的一个方面,由早期生活经历形成,构成成年人际关系)有重大影响90-92。女性与自己父母的关系质量是围产期情绪障碍的一个危险因素93-94;一项对88例在妊娠晚期完成了结构化诊断面谈的女性进行的研究中,回忆母亲"冷漠控制"的女性被诊断为产后抑郁症的可能性是其他女性的7倍(OR 6.8,1.80~25.37;P<0.005)93。 围产期抑郁症的个体化治疗方法应该包括对患者的依恋类型的评估,包括安全型、焦虑型和逃避型依恋,如果患者似乎有不安全型依恋,基于依恋理论的心理疗法可能对这一人群特别有用。例如,时限动力性心理治疗(TLDP)是一种短期心理治疗,其理念是人们从事的不适应的关系模式会导致情绪困扰,而这些模式是基于童年经历的人际关系所产生的内部工作模型95。一项研究评估了29例非围产期患者(77%为女性;96%的白人)在时间限制动态心理治疗过程中依恋类型的变化96。在治疗前和治疗后,使用基于访谈的依恋评分系统对患者进行评估,结果显示,经过训练的评分者在治疗前和治疗后的视频叙述中确定的安全依恋主题显著增加,安全的(2.09,3.41)和恐惧的(5.43,4.04)治疗前后主题差异有统计学意义(P<0.05)96。 人际心理治疗是另一种治疗方法,可能对于由于不安全型依恋引起人际关系问题的围产期患者有益。人际关系心理治疗是一种动态的心理治疗,它关注于三个关键的人际关系主题——角色转换、角色争论和悲伤——已经被证明是一种有效的围产期抑郁症治疗方法,无论是单独治疗还是与抗抑郁药物联合治疗97。所有抑郁的围产期患者都应该评估潜在的人际关系问题,这些问题可能导致抑郁症状的出现或持续。识别人际关系问题是围产期抑郁症个体化治疗方法的一个关键因素,因为很少有研究报道持续的人际关系问题是产后持续抑郁症状的危险因素之一98。 人格障碍 人格障碍也与儿童时期的不良经历有关33,但在这一人群中研究得较少;然而,现有证据表明,既有的人格障碍也可能是妊娠期焦虑和抑郁的风险因素99。在34例患有抑郁症状的妇女中,在产后6周和1年进行EPDS评分,那些产后抑郁持续1年后患者(EPDS评分>12)更有可能出现Ⅱ轴障碍(OR 21.1,1.49~2.47;P=0.02)100。有强烈边缘型、自恋特征或障碍的母亲往往难以有效地养育孩子,研究表明,她们的情感失调、同理心和心智障碍可能都会对儿童发展产生负面影响101。在最近的一项研究中,边缘型人格障碍被发现是围产期抑郁症对儿童发育产生负面影响的独立风险因素102。边缘型人格障碍的女性罹患产科不良结局的可能性也增加103,包括妊娠期糖尿病(OR 1.45,1.13~1.85),胎膜早破(1.40,1.07~1.83),绒毛膜羊膜炎(1.65,1.14~2.39),静脉血栓栓塞(2.11,1.12~3.96),剖腹产(1.44,1.26~1.64)和早产(1.54,1.29~1.83),因此需要强调识别和治疗妊娠期边缘型人格障碍的重要性。 迄今为止,没有研究确定人格障碍在围产期抑郁症的心理药理学或心理治疗干预中的作用。已知人格障碍与非抑郁症患者对治疗的抗拒有关104-105,这是未来研究的一个重要领域。人格障碍和围产期抑郁症将包括基于证据的人格障碍治疗。例如,对于围产期边缘型人格障碍患者,应考虑辩证行为治疗干预,因为这已被证明对减轻边缘型人格障碍患者的症状有效。推荐依恋疗法,其中包括关注母亲童年依恋的个体动态导向心理疗法,以及母亲经验与当前母亲角色依恋的关联101。需要随机对照试验来比较人格障碍围产期患者的情绪和子女养育的结果。 亲子心理疗法是另一种依恋导向心理疗法,是一种重要的个体化治疗边缘型人格障碍合并围产期抑郁症的方法。亲子疗法解决了边缘型人格障碍和自恋型患者与他们的婴儿之间心理化的困难。一种很有前途的亲子治疗方法是观察、等待和好奇法106,教母亲观察和理解婴儿的沟通意向和内心状态。一项对6例患有边缘型人格障碍的母亲的案例研究描述了这种方法的成功实施107,但没有随机对照试验研究附加依恋导向的心理疗法是否能加强伴有人格障碍的围产期抑郁症的治疗。 社会压力源 一些与围产期特别相关的社会压力因素已被证明会影响妇女患抑郁症或焦虑症的风险。这些因素包括年龄小、教育水平低、未婚、社会支持差、婚姻冲突和家庭暴力108-111。围产期特有的其他压力因素包括:非计划妊娠、既往流产史、既往妊娠困难或分娩有出生缺陷的婴儿112-113。 CBT是一种结构化的心理治疗形式,侧重于识别和纠正消极或功能失调的思维模式,对有重大社会压力的女性是一种有效的干预措施。其预防和治疗围生期抑郁症的疗效已在40多项随机对照试验中得到证实,并在多个meta分析综述中进行了评估7,44,114-115。在围产期人群中测试过的CBT的子流派包括行为激活116、基于正念的认知疗法117和问题解决疗法118。对围产期人群的常见治疗包括增加同伴支持119、伙伴参与120和育儿教育121,所有这些措施可能是对有社会压力源的女性的个体化心理治疗措施。 最近的meta分析对围产期妇女进行了CBT试验,评估了干预的哪些特征可能带来最大的益处44。研究表明,单独治疗可能比集体治疗更能减少抑郁症状,针对妊娠后期或产后阶段的干预往往比在妊娠早期开始的干预更有效。有某些特征的患者,如单身母亲和少数族裔,可从干预措施中获得更大的受益。 创伤 PTSD在高危人群的围产期尤其常见。在一项系统回顾和meta分析中,有童年创伤和虐待史的女性妊娠期PTSD患病率为34.4%122。最近的研究表明,PTSD和围产期抑郁症在有创伤史的女性中有很高的共病率123-124,与普通人群的高共病率相似125。围产期治疗的精神药理学和心理疗法研究大多未纳入合并PTSD的患者,如何对合并PTSD的围产期抑郁症患者提供有效治疗尚需研究。MOMCare合作护理干预是一种很有前景的治疗合并PTSD的围产期抑郁症的个体化方法,它包括与患者的产科/妇科医生合作进行药物管理;电话和现场传递简短的人际心理治疗;个案管理和解决食物、住房和职业培训等基本需求的问题;在错过疗程后积极拓展126。这种协作护理模式采用了积极的阶梯式护理方法,那些接受了药物人际关系心理治疗或增加了药物剂量的患者在6~8周后抑郁症状改善少于50%。一项随机研究比较了MOMCare治疗18个月的延长随访与孕产妇支持服务,其中包括转介到妇产科进行精神药物干预或外部服务126。对于患合并PTSD的围产期抑郁症女性,MOMCare项目(n=48)相对于对照组(n=58),与抑郁症的严重程度显著改善相关(Wald c2=8.51;P<0.05)、抑郁反应(Wald c2=4.13;P<0.4),缓解(Wald c2=8.07;P<0.02)126。无论治疗组如何,未合并PTSD的女性抑郁症严重程度均有相似的下降(Wald c2=0.01;P= 0.90)。 一项针对低收入孕妇群体的简单人际关系心理治疗模型(n=21)与常规强化治疗(n=21)的随机对照试验显示,在改善社会支持满意度方面,简短的人际关系心理治疗优于常规的强化治疗[从基线到妊娠第37~39周社会支持问卷修订的平均差异-0.73(95%可信区间-1.36~-0.08)和0.63(-0.04~1.26)]127。然而,两组之间在减轻抑郁症状方面没有差异,在简短的人际治疗和常规队列治疗中,两组参与者的抑郁评分分别下降了58%(n=11/19)和63%(n=12/19)。从基线到妊娠37~39周,抑郁症状有显著的临床改善。值得注意的是,在常规强化治疗组中,29%接受了心理治疗,19%接受了抗抑郁药物,1.5%接受了药物和咨询,43.5%没有接受心理健康服务,这导致研究者质疑这一组是否是一个有用的比较者127。另一个未能复制早期发现的原因是很难通过各种方式提供人际心理治疗,包括持续的电话人际心理治疗或产科诊所人际心理治疗,这是一种个体化的治疗方法,在交通和育儿支持有限、服务不足的人群中非常有用128。 推荐由经验丰富的治疗师提供的创伤集中心理治疗用于一般人群129-130以及围产期妇女46的PTSD治疗。然而,尽管围产期PTSD的发生率较高,但尚未进行过针对围产期抑郁症合并PTSD的创伤集中治疗的随机对照研究。然而,由经验丰富的治疗师进行的创伤集中治疗可能对围产期PTSD妇女的抑郁症治疗起到重要的促进作用。未来的研究应关注认知加工治疗和长期暴露的有效性,以及血清素再摄取抑制剂,这在治疗普通人群中的PTSD是有证据基础的131-132。 (未完待续) BMJ 2019;364:l322 doi: 10.1136/bmj.l322