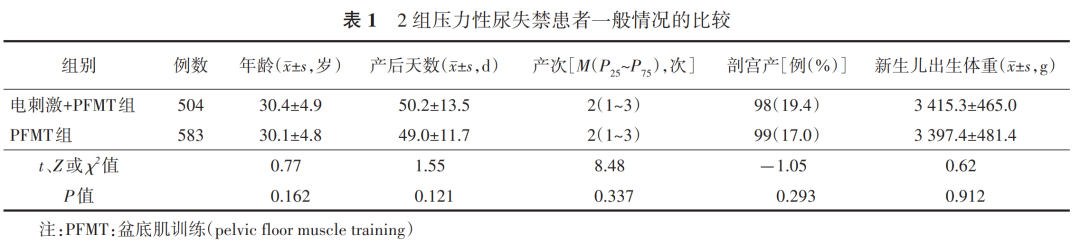
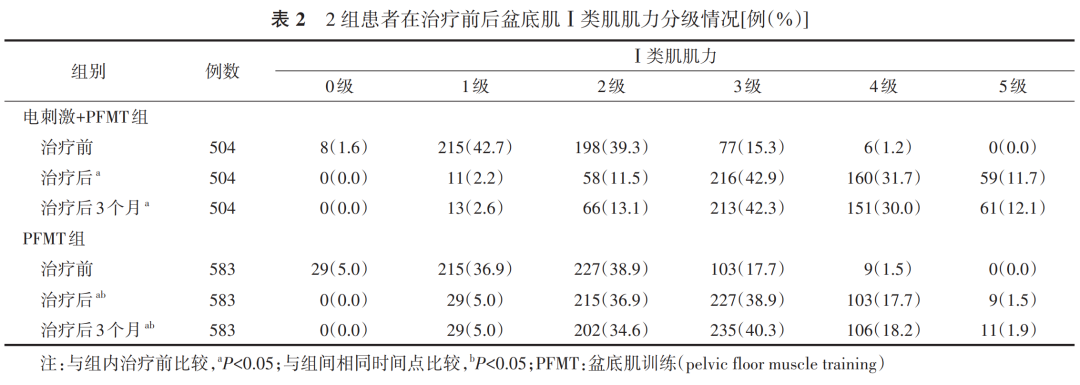
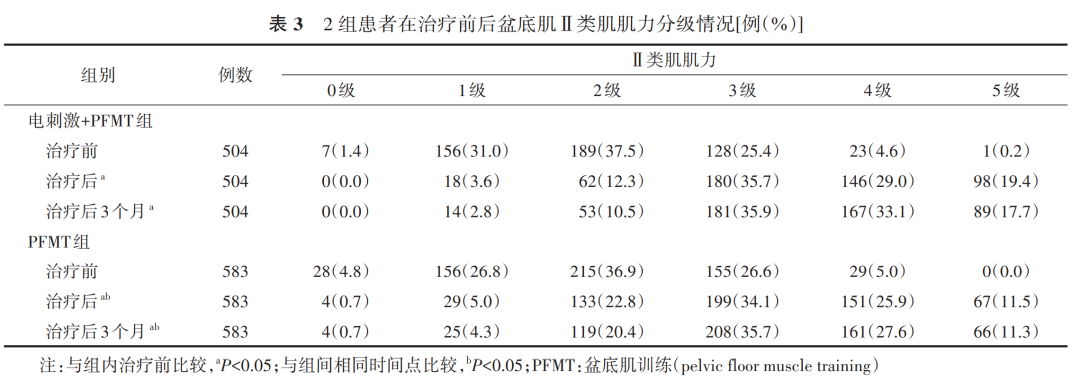
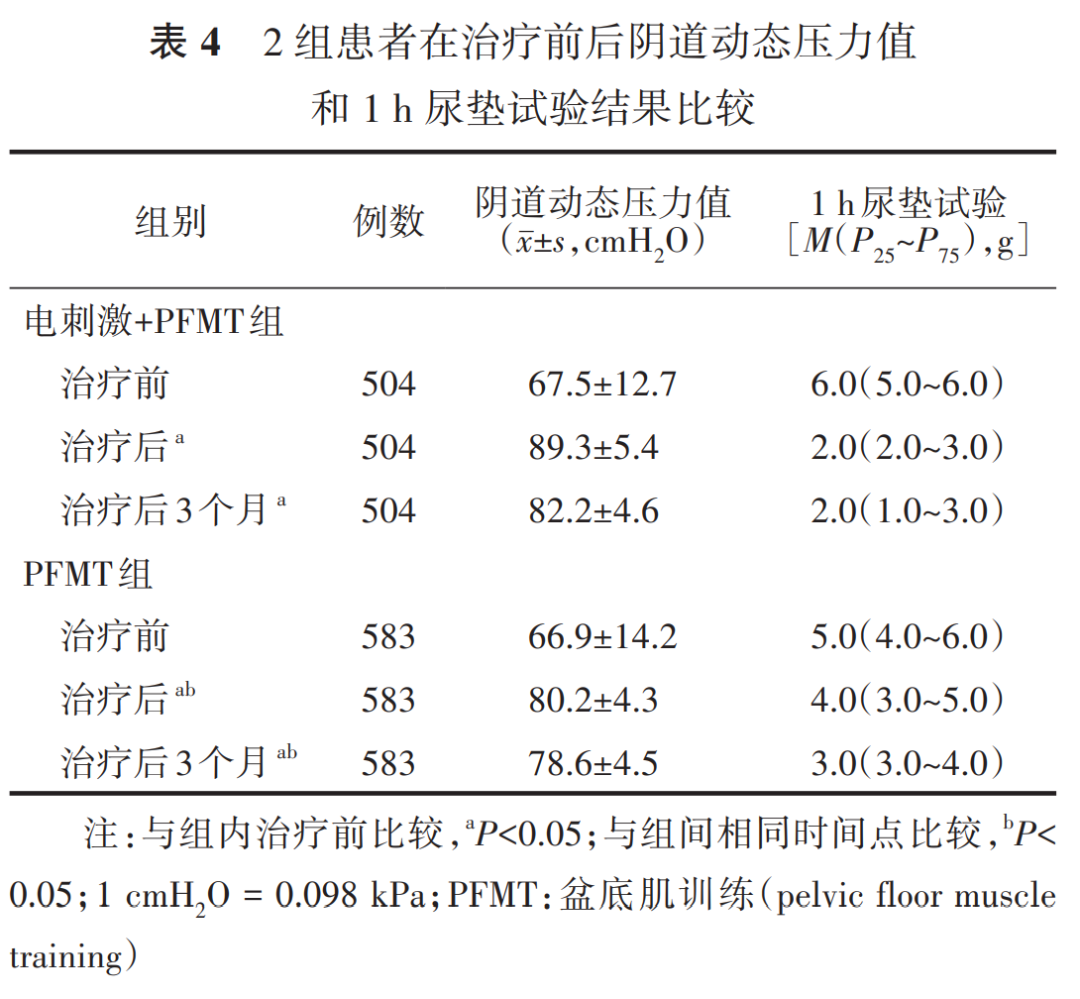
参考文献
[1] Blomquist JL, Muñoz A, Carroll M, et al. Association of delivery mode with pelvic floor disorders after childbirth[J]. JAMA, 2018,320(23):2438-2447. DOI: 10.1001/jama.2018.18315.
[2] Zhu L, Li L, Lang JH, et al. Prevalence and risk factors for peri- and postpartum urinary incontinence in primiparous women in China: a prospective longitudinal study[J]. Int Urogynecol J, 2012, 23(5): 563-572. DOI: 10.1007/s00192-011-1640-8.
[3] 中华医学会妇产科学分会妇科盆底学组. 女性压力性尿失禁诊断和治疗指南(2017)[J].中华妇产科杂志,2017,52(5):289- 293. DOI: 10.3760/cma.j.issn.0529-567x.2017.05.001.
Urogynocology Subgroup, Chinese Society of Obstetrics and Gynocology, Chinese Medical Association. Update of guideline on the diagnosis and treatment of female stress urinary incontinence (2017) [J]. Chin J Obstet Gynecol, 2017,52(5): 289-293. DOI: 10.3760/cma.j.issn.0529-567X.2017.05.001.
[4] Nambiar AK, Bosch R, Cruz F, et al. EAU guidelines on assessment and nonsurgical management of urinary incontinence[J]. Eur Urol, 2018,73(4):596-609. DOI: 10.1016/j.eururo.2017.12.031.
[5] Jha S, Walters SJ, Bortolami O, et al. Impact of pelvic floor muscle training on sexual function of women with urinary incontinence and a comparison of electrical stimulation versus standard treatment (IPSU trial): a randomised controlled trial[J]. Physiotherapy, 2018,104(1):91-97. DOI: 10.1016/j.physio. 2017.06.003.
[6] Dmochowski R, Lynch CM, Efros M, et al. External electrical stimulation compared with intravaginal electrical stimulation for the treatment of stress urinary incontinence in women: A randomized controlled noninferiority trial[J]. Neurourol Urodyn, 2019,38(7):1834-1843. DOI: 10.1002/nau.24066.
[7] 余昆, 谢珍国, 余志海, 等. 中国成年女性尿失禁患病率的meta分析[J].中国循证医学杂志,2019,19(1):36-43. DOI: 10.7507/1672-2531.201806057.
Yu K, Xie ZG, Yu ZH, et al. Prevalence of urinary incontinence in Chinese adult women: a meta-analysis[J]. Chin J Evid-Based Med,2019,19(1):36-43. DOI: 10.7507/1672-2531.201806057.
[8] 孙智晶, 朱兰, 郎景和, 等. 初产妇产后6周盆底电生理指标及盆腔器官脱垂分度状况全国多中心横断面研究[J].中国实用妇科与产科杂志,2015,31(5):433-439. DOI: 10.7504/fk2015040114.
Sun ZJ, Zhu L, Lang JH, et al. A multicenter cross-sectional study on postpartum pelvic floor electrical physiological indicators and pelvic organ prolapse quantification in primipara six weeks after delivery[J]. Chin J Pract Gynecol Obstet,2015,31(5):433-439. DOI: 10.7504/fk2015040114.
[9] 孙智晶, 朱兰, 郎景和, 等. 产后盆底康复锻炼对女性盆底功能障碍性疾病的预防作用[J].中华妇产科杂志, 2015,50(6): 420-427. DOI:10.3760/cma.j.issn.0529-567x.2015. 06.005.
Sun ZJ, Zhu L, Lang JH, et al. Postpartum pelvic floor rehabilitation on prevention of female pelvic floor dysfunction:a multicenter prospective randomized controlled study [J]. Chin J Obstet Gynecol,2015,50(6):420-427. DOI:10.3760/cma.j.issn. 0529-567x.2015.06.005.
[10] 杨硕, 李旭红. 女性压力性尿失禁患者盆底整体功能分析[J].中华物理医学与康复杂志,2018,40(11):834-839. DOI: 10.3760/cma.j.issn.0254-1424.2018.11.007.
Yang S, Li XH. Pelvic floor function in women with stress urinary incontinence[J]. Chin J Phys Med Rehabil, 2018,40(11):834-839. DOI: 10.3760/cma.j.issn.0254-1424.2018.11.007.
[11] Urinary incontinence and pelvic organ prolapse in women: management[M/OL]. BJU Int, 2019, 123(5): 777-803. https://pubmed.ncbi.nlm.nih.gov/31211537/.
[12] Labrie J, Berghmans BL, Fischer K, et al. Surgery versus physiotherapy for stress urinary incontinence[J]. N Engl J Med, 2013,369(12):1124-1133. DOI: 10.1056/NEJMoa1210627.
[13] 曹婷婷, 王建六,孙秀丽. 盆底功能障碍性疾病康复治疗的研究进展[J].现代妇产科进展,2019,28(6):465-468. DOI: 10.13283/j.cnki.xdfckjz.2019.06.016.
Cao TT, Wang JL,Sun XL. Research advances in the rehabilitation of pelvic floor dysfunctional disorders [J].Prog Obstet Gynecol,2019,28(6):465-468. DOI: 10.13283/j.cnki.xdfckjz.2019.06.016.
[14] Bertotto A, Schvartzman R, Uchôa S, et al. Effect of electromyographic biofeedback as an add-on to pelvic floor muscle exercises on neuromuscular outcomes and quality of life in postmenopausal women with stress urinary incontinence: A randomized controlled trial[J]. Neurourol Urodyn, 2017,36(8):2142-2147. DOI: 10.1002/nau.23258.
[15] Özlü A, Yıldız N, Öztekin Ö. Comparison of the efficacy of perineal and intravaginal biofeedback assisted pelvic floor muscle exercises in women with urodynamic stress urinary incontinence[J]. Neurourol Urodyn, 2017,36(8):2132-2141. DOI: 10.1002/nau.23257.
[16] Hagen S, Elders A, Stratton S, et al. Effectiveness of pelvic floor muscle training with and without electromyographic biofeedback for urinary incontinence in women: multicentre randomised controlled trial[J]. BMJ, 2020,371:m3719. DOI: 10.1136/bmj.m3719.
[17] Titman SC, Radley SC, Gray TG. Self-management in women with stress incontinence: strategies, outcomes and integration into clinical care[J]. Res Rep Urol, 2019,11:111-121. DOI: 10.2147/RRU.S177826.]
[18] 全晓洁, 常小霞, 沈玮, 等. 电刺激联合生物反馈疗法对女性压力性尿失禁生活质量影响研究[J].中国实用妇科与产科杂志,2021,37(10):1066-1069. DOI: 10.19538/j.fk2021100120.
Quan XJ, Chang XX, Shen W, et al. Effect of the treatment of electric stimulation combined with biofeedback ion the life quality of women with stress urinary incontinence[J]. Chin J Pract Gynecol Obstet, 2021,37(10):1066-1069. DOI: 10.19538/j.fk2021100120.