中华医学会
地址: 中国北京东四西大街42号
邮编: 100710
产后出血预防与处理指南(2023)
引用本文:中华医学会妇产科学分会产科学组, 中华医学会围产医学分会 . 产后出血预防与处理指南(2023)[J]. 中华妇产科杂志, 2023, 58(6): 401-409. DOI: 10.3760/cma.j.cn112141-20230223-00084.
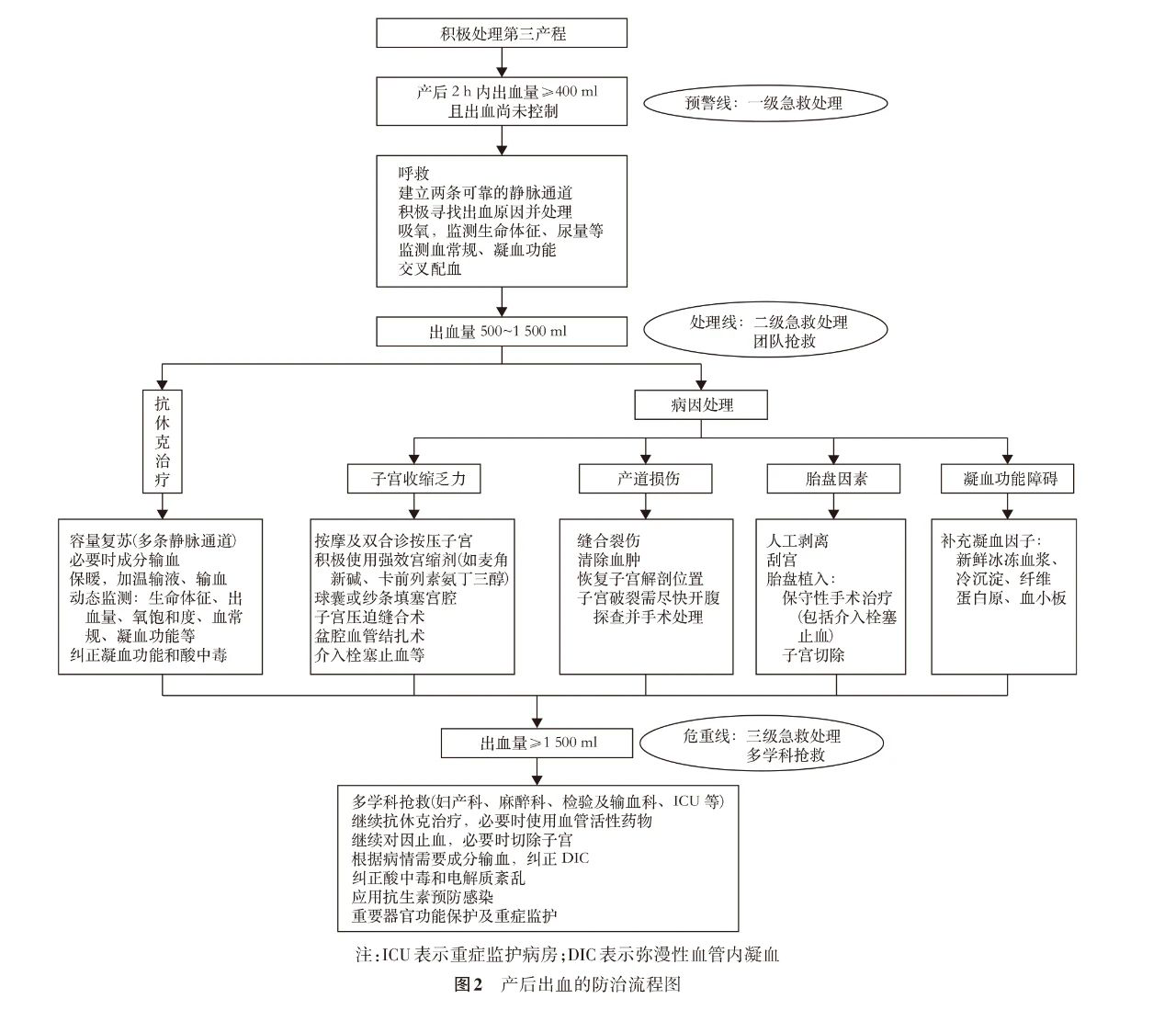
中华医学会妇产科学分会产科学组 中华医学会围产医学分会 通信作者:刘兴会,四川大学华西第二医院产科,成都610041,Email:xinghuiliu@163.com;杨慧霞,北京大学第一医院产科,北京100034,Email:yanghuixia@bjmu.edu.cn;段涛,同济大学附属第一妇婴保健院产科,上海201204,Email:drduantao@126.com 产后出血目前仍是我国孕产妇死亡的首要原因。绝大多数产后出血所导致的孕产妇死亡是可避免的[1],其关键在于早期诊断和正确处理。中华医学会妇产科学分会产科学组于2009年制定了《产后出血预防与处理指南(草案)》[2],并在5年后对其进行更新后发布了《产后出血预防与处理指南(2014)》[3]。近年来,产后出血的防治又有不少新的研究进展,因此,有必要对该指南进行再次修订。本指南在前述指南的基础上进行修订,主要参考世界卫生组织(WHO)、国际妇产科联盟(FIGO)、美国、英国和加拿大等关于产后出血的诊断与治疗指南以及最新的循证医学证据,并结合国内外有关的临床经验,旨在规范和指导妇产科医师对产后出血的预防和处理。 本指南已在国际实践指南注册与透明化平台(Practice Guidelines Registration For Transparecy)注册(注册号:PREPARE‐2022CN683),并成立了指南制定工作组,由指导专家组、制定专家组、方法学专家组等组成,包括全国的多学科专家(产科、助产、麻醉、护理、方法学专家)。指南中重要的临床问题推荐意见的形成过程:指南制定专家组根据PICOS原则[P即研究对象(population),I即干预措施(intervention),C即对照措施(comparison),O即结局 (outcome) ,S即研究类型(studydesign)]提出临床问题,方法学专家组进行证据的检索、合成和质量分级,基于推荐意见分级评估、制定和评价(Grading of Recommendations Assessment,Development and Evaluation,GRADE)方法形成推荐级别(“强推荐”和“弱推荐”),通过德尔菲专家共识问卷调查达成共识,形成最终的推荐意见。 产后出血的原因及高危因素 产后出血的定义与诊断 产后出血是指胎儿娩出后24h内,阴道分娩产妇出血量≥500ml、剖宫产术分娩产妇出血量≥1 000ml,或者失血后伴有低血容量的症状或体征。 目前,全球很多国家及研究均将产后24h内出血量≥1 000ml视为严重产后出血,以引起临床重视;此外,临床上常将经宫缩剂、持续性子宫按摩或按压等保守措施无法止血,需要外科手术、介入治疗甚至切除子宫的严重产后出血称为难治性产后出血[5]。 诊断产后出血的关键在于对出血量的准确测量和估计,低估可能丧失抢救时机。突然大量的产后出血易受到重视和早期诊断,而缓慢、持续的少量出血和血肿易被忽视。出血量的绝对值对不同体重者意义不同,因此,最好能计算出血量占总血容量的百分比,非妊娠女性的血容量为65~70ml/kg,妊娠末期血容量将增加至100ml/kg[6]。 常用的估计出血量的方法有: 1.称重法或容积法:这是理论上最准确估计产后出血量的方法,应作为首选方法。需注意的是,由于往往无法完全收集产后出血而导致估计不准确,尤其是低估可能导致严重后果。有条件者可在阴道分娩时使用一次性收集袋。 2.休克指数法:休克指数(shock index,SI)=心率/收缩压(mmHg,1mmHg=0.133kPa),SI对应的估计出血量见表2。SI法强调重点关注产妇的生命体征,尤其是在称重法或容积法不能准确估计出血量的情况下,SI法显得尤为重要,能够作为判断出血严重程度的重要指标。产妇SI的正常范围为0.7~0.9,SI>0.9时输血率及死亡率将增加[7]。 3.血红蛋白水平的测定:在产后出血早期,血红蛋白水平常不能准确反映实际出血量[8]。出血及循环稳定后,血红蛋白水平每下降10g/L,估计出血量约为400ml。 4.生命体征:出血程度与对应的生命体征及临床表现的变化[9]参考表3。 需要强调的是,任何单一方法估计出血量都存在一定的缺陷,容易低估出血量,可以采用多种方法综合评估失血情况。另外,出血速度也是反映病情轻重的重要指标。重症产后出血情况包括:出血速度>150ml/min,3h内出血量超过总血容量的50%,24h内出血量超过总血容量[10]。 产后出血的预防 一、加强产前保健 产前积极治疗基础疾病,充分认识产后出血的高危因素,高危孕妇尤其是前置胎盘、胎盘植入性疾病、凝血功能异常(如再生障碍性贫血、严重血小板减少症、白血病等)者应于分娩前转诊到有输血和抢救条件的医院分娩。 二、积极处理第三产程 积极处理第三产程能够有效减少产后出血量和降低发生产后出血的风险,为常规推荐[11]。 1.预防性使用宫缩剂:是预防产后出血最重要的常规推荐措施,常用的预防产后出血的宫缩剂见表4。 (1)缩宫素:是预防产后出血的首选药物。应用方法:头位胎儿前肩娩出后、胎位异常胎儿全身娩出后、多胎妊娠最后1个胎儿娩出后予缩宫素10U稀释后静脉滴注或肌内注射[12] 。(2)卡贝缩宫素:其半衰期(40~50min)较缩宫素长,起效快(2min),给药简便,100μg单剂静脉推注(1min内)或肌内注射,可减少治疗性宫缩剂的使用,安全性与缩宫素相似。(3)麦角新碱:可单用麦角新碱,或与缩宫素联用,200μg肌内注射。麦角新碱和缩宫素联合使用预防产后出血的效果优于单独使用缩宫素,尤其是高危人群,但应注意药物使用的禁忌证和不良反应的处理,高血压者禁用[13‐14]。(4)米索前列醇:仅在缺乏缩宫素和其他宫缩剂的医疗资源匮乏地区作为预防产后出血的药物,推荐口服剂量为400μg或600μg。 【推荐一】预防产后出血首选缩宫素,高危者可考虑联合使用麦角新碱(强推荐,证据质量高)。 2.延迟钳夹脐带和控制性牵拉脐带:最新的研究证据表明,胎儿娩出后1~3min钳夹脐带对胎儿更有利,应常规推荐,仅在胎儿窒息需要及时娩出并抢救的情况下才考虑娩出后立即钳夹并切断脐带[11]。控制性牵拉脐带以协助胎盘娩出并非预防产后出血的必要手段,仅在助产者熟悉牵拉方法且认为确有必要时选择性使用[15]。 3.预防性子宫按摩:预防性使用宫缩剂后,不推荐常规进行预防性子宫按摩来预防产后出血[16]。但是,助产者应在产后常规触摸子宫底,了解子宫收缩情况,以及时发现子宫收缩乏力。 产后2h内(有高危因素者产后4h内)是发生产后出血的高危时段,应密切观察子宫收缩情况和出血量的变化,产妇应及时排空膀胱 。 产后出血的处理 一、处理原则 (一)尽早呼救及团队抢救 一旦发生产后出血,应该尽早呼救,包括向有经验的助产士、上级产科医师等求助,启动产后出血抢救流程;发生严重产后出血时,及时组建多学科抢救团队,包括经验丰富的产科医师、助产士及护士、麻醉科医师、妇科医师、血液科医师、重症医学科医师、放射介入科医师等。 【推荐二】发生严重产后出血时,应进行多学科团队抢救(强推荐,证据质量低)。 (二)尽早综合评估及动态监测 产后出血抢救过程中要尽早进行全面的动态监测和评估,除了准确估计出血量之外,强调生命体征的严密监测,注意保暖,重视SI的变化,一旦SI>0.9,要高度警惕。另外,进行基础的实验室检查(血常规、凝血功能、肝肾功能、血气分析等)并动态监测,必要时留置导尿管、记录尿量等。 (三)尽早针对病因止血 快速寻找并确定产后出血的原因,进行针对性的止血治疗,是控制产后出血的关键。宫缩乏力者积极促宫缩治疗,必要时手术止血;产道损伤者,尽快确定损伤部位,及时修补止血;胎盘因素导致出血者,根据胎盘具体问题精准处理;凝血功能障碍者,针对性补充凝血因子。 (四)尽早容量复苏及成分输血 产后出血导致循环血容量减少的同时,也丢失了红细胞及凝血因子等血液成分,因此,及时合理的容量复苏及成分输血(必要时采用加温输注)是维持和恢复循环血容量、携氧能力及凝血功能的重要措施,控制输入过多晶体液,避免进一步发生稀释性凝血障碍、产科弥漫性血管内凝血(disseminated intravascular coagulation,DIC)及多器官功能障碍。 二、针对产后出血原因的处理 病因治疗是最根本的治疗,检查宫缩情况、胎盘、产道及凝血功能,针对出血原因进行积极处理。 (一)子宫收缩乏力的处理 1.子宫按摩或压迫法:可采用经腹按摩或经腹、经阴道联合按压,按摩时间以子宫恢复正常收缩并能保持收缩状态为止,应配合应用宫缩剂。 2.宫缩剂:(1)缩宫素:为治疗产后出血的一线药物,推荐稀释后持续静脉滴注(1.2~2.4U/h),也可以10U肌内注射或子宫肌层或子宫颈注射,24h总量不超过60U 。(2)麦角新碱:直接作用于子宫平滑肌,促宫缩作用强而持久,肌内注射2~3min起效,可持续约3h。若缩宫素治疗效果不佳,应考虑尽早使用以促进子宫收缩。用法为200μg肌内注射,必要时可2~4h重复使用,最多不超过5次[7]。(3)前列腺素(PG)类制剂:包括卡前列素氨丁三醇、米索前列醇、卡前列甲酯等。卡前列素氨丁三醇为PGF2α衍生物(即15‐甲基PGF2α),能引起全子宫协调强有力的收缩[17],用法为250μg深部肌内注射或子宫肌层注射,3min起作用,30min达作用高峰,可维持2h;必要时重复使用,间隔时间至少15min,总量不超过2 000μg。(4)米索前列醇:在医疗资源匮乏的地区,缺乏缩宫素及其他宫缩剂时,米索前列醇可作为治疗子宫收缩乏力性产后出血的一线药物。但如果已经预防性使用米索前列醇,一般不再重复使用。用法为米索前列醇600~800μg顿服、舌下给药或直肠内给药[18]。(5)卡前列甲酯栓:卡前列甲酯具有增强子宫收缩的作用,在我国一些医院用于治疗子宫收缩乏力引起的产后出血,尚缺乏高质量的循证医学证据,常用方法为1mg阴道给药。见表5。 【推荐三】 缩宫素是治疗宫缩乏力性产后出血的一线用药,若缩宫素效果不佳,应尽早使用其他宫缩剂(强推荐,证据质量低)。 3.氨甲环酸:适用于各种病因的产后出血患者。氨甲环酸具有抗纤维蛋白溶解的作用,可减少产后出血,具有潜在的降低产后出血导致的孕产妇死亡率的作用,一旦发生产后出血,应尽早使用氨甲环酸,强调在产后3h内使用[19‐20]。使用方法:1g静脉滴注,滴注时间不少于10min,如果30min后出血仍未控制或24h后再次出血,可重复使用1次[7]。 【推荐四】 一旦诊断产后出血(不论病因),应尽早使用氨甲环酸(强推荐,证据质量中)。 4.宫腔填塞:是治疗宫缩乏力性产后出血有效的非手术方法,在宫缩剂治疗效果不佳时建议首先使用,但需排除宫腔妊娠组织残留和子宫破裂。胎盘因素导致的产后出血,在清除宫内残留胎盘组织后,若出血不能控制,也可以考虑宫腔填塞止血。宫腔填塞有水囊填塞和纱条填塞两种方法,阴道分娩后选择水囊填塞,剖宫产术中可选用水囊或纱条填塞[21]。宫腔填塞术后应密切观察出血量、子宫底高度、生命体征变化等,动态监测血红蛋白水平、凝血功能状况,以避免宫腔积血,水囊或纱条填塞24~48h后取出,注意预防感染。 5.手术治疗:在上述处理效果不佳时,可根据产妇情况和医师的熟练程度选用下列手术方法。 (1)子宫压迫缝合术:最常用的是B‐Lynch缝合术,适用于子宫收缩乏力、胎盘因素和凝血功能异常性产后出血,子宫按摩和宫缩剂无效并有可能切除子宫的产妇[22]。先试用两手加压观察出血量是否减少以估计B‐Lynch缝合术成功止血的可能性,应用可吸收线缝合[23]。B‐Lynch缝合术后并发症较为罕见,但有感染和组织坏死的可能,应掌握手术适应证。除此之外,还有多种改良的子宫缝合技术如方块缝合等。 (2)盆腔血管结扎术:包括子宫动脉结扎和髂内动脉结扎,常用子宫血管结扎术,适用于难治性产后出血,尤其是剖宫产术中子宫收缩乏力或胎盘因素导致的出血,经宫缩剂和按摩子宫无效,或子宫切口撕裂而局部止血困难者。子宫血管结扎术包括3个步骤[10,24]:即双侧子宫动脉上行支结扎,双侧子宫动脉下行支结扎,双侧卵巢子宫血管吻合支结扎,见图1。根据术中止血情况个体化实施,不一定需完成所有3个步骤,尤其是双侧卵巢子宫血管吻合支结扎用于产后出血止血有争议。髂内动脉结扎术手术操作困难,需要对盆底手术熟练的妇产科医师操作。适用于子宫颈或盆底渗血、子宫颈或阔韧带出血、腹膜后血肿、保守治疗无效的产后出血,结扎前后需准确辨认髂外动脉和股动脉,必须小心,勿损伤髂内静脉[25],否则可导致严重的盆底出血。盆腔血管结扎术的主要目的在于缓解出血程度,方便对实际出血部位进行处理。 (3)经导管动脉栓塞术(transcatheter arterial embolization,TAE):此方法适用于有条件的医院。适应证:经保守治疗无效的各种难治性产后出血(包括子宫收缩乏力、胎盘因素、产道损伤等)。禁忌证:生命体征不稳定或不宜搬动的产妇;合并其他器官出血的DIC;严重的心、肝、肾和凝血功能障碍;对造影剂过敏者[26]。可采用子宫动脉栓塞术或髂内动脉栓塞术。 (4)子宫切除术:适用于各种保守性治疗方法无效,子宫为主要出血器官者。一般行子宫次全切除术,若前置胎盘或部分胎盘植入子宫颈时行子宫全切除术。操作注意事项:由于子宫切除时仍有活动性出血,故需以最快的速度“钳夹、切断、下移”,直至钳夹至子宫动脉水平以下,然后缝合打结,注意避免损伤输尿管[27]。对子宫切除术后盆腔广泛渗血者,积极纠正凝血功能障碍的同时,可用大纱条填塞压迫止血。 【推荐五】如果宫缩剂无法止血,应尽快寻求其他止血方法,包括宫腔填塞及其他手术止血方法(强推荐,证据质量低)。 (二)产道损伤的处理 1.阴道及会阴裂伤:在良好照明下,查明损伤部位,注意有无多处损伤。充分暴露手术视野,缝合时注意恢复解剖结构,阴道裂伤应在超过裂伤顶端0.5cm处开始缝合,必要时应用麻醉。发现血肿尽早处理,可采取切开清除积血、缝扎止血或纱条填塞血肿压迫止血(24~48h后取出)。严重的阴道裂伤、III~IV度会阴裂伤及困难血肿清除需由经验丰富的医师进行手术。 2.子宫颈裂伤:子宫颈撕裂不超过1cm且无活动性出血者,不需要特殊处理。撕裂超过1cm伴活动性出血者,应立即缝合,通常用2‐0可吸收线于撕裂顶端0.5cm处“8”字缝合第1针,然后间断内翻缝合撕裂的子宫颈全层,直至子宫颈游离缘上0.5cm。 3.子宫体内翻:如发生子宫体内翻,产妇无严重休克或出血,子宫颈环尚未缩紧,可立即将内翻子宫体还纳,还纳困难者可在麻醉后还纳。还纳后静脉滴注缩宫素,直至宫缩良好后将手撤出。如经阴道还纳失败,可改为经腹子宫还纳术,如果产妇血压不稳定,在抗休克同时麻醉下进行还纳术[28]。 4.子宫破裂:立即开腹行手术修补或行子宫切除术,同时进行抗休克治疗。 (三)胎盘因素的处理 胎儿娩出后,尽量等待胎盘自然娩出,必要时由经验丰富者控制性牵拉脐带协助胎盘娩出。 1.胎盘滞留伴出血:对胎盘未娩出伴活动性出血者可立即排空膀胱,行人工剥离胎盘术,并加用强效宫缩剂。对于阴道分娩者术前可用镇静剂,手法要正确、轻柔,勿强行撕拉,以防胎盘残留、子宫损伤或子宫体内翻的发生。 2.胎盘残留:对胎盘、胎膜残留者应用手或器械清理,动作要轻柔,避免子宫穿孔。 3.胎盘植入性疾病:分为粘连型胎盘植入、植入型胎盘植入和穿透型胎盘植入[29]。前置胎盘、既往剖宫产史是胎盘植入性疾病最重要的危险因素。既往命名的凶险性前置胎盘,即附着于子宫下段剖宫产术瘢痕处的前置胎盘,因常常合并胎盘植入,出血多数凶猛,应高度重视,妊娠期应加强超声等影像学检查及诊断[30],评估植入的严重程度,必要时合理转诊。 胎盘植入性疾病的手术方式应该是个体化的,保守手术方法包括盆腔血管结扎、子宫局部楔形切除、子宫压迫缝合、介入治疗等,胎盘原位保留因发生晚期产后出血、感染等风险较高,应充分知情同意后慎重选择[31]。如果评估保留子宫风险极大,或术中保守手术方法不能有效止血,应及时、果断地行子宫切除术。近年来,预防性血管球囊阻断术用于胎盘植入性疾病剖宫产术中止血的报道越来越多,主要包括髂内动脉球囊阻断术和腹主动脉球囊阻断术,在有条件的医院可考虑使用[32‐33]。腹主动脉球囊阻断术止血效果优于髂内动脉球囊阻断术[33],但应重视并发症的预防和处理,比如血栓栓塞性疾病[34]。 (四)凝血功能障碍的处理 一旦发生凝血功能障碍,尤其是DIC,应迅速补充相应的凝血因子。 1.血小板:产后出血尚未控制时,若血小板计数低于(50~75)×109/L或血小板降低出现不可控制的渗血时,则需考虑输注血小板,治疗目标是维持血小板水平≥50×109/L。1个治疗量血小板预计可提升血小板(20~30)×109/L。建议输注1个治疗量后,根据后续的出血情况及检查结果再评估。 2.新鲜冰冻血浆:全血采集后18h以内(最好6~8h内)分离制备,-20°C以下保存,几乎保存了血液中所有的凝血因子,含纤维蛋白原2~4g/L。凝血酶原时间(prothrombin time,PT)、活化部分凝血活酶时间(activated partial thromboplastin time,APTT)≥1.5倍平均值且持续出血,输注红细胞6~8U后仍继续出血,出血超过血容量的40%,或胎盘早剥、羊水栓塞、临床怀疑DIC的产妇应考虑尽早输注。建议输注剂量为10~20ml/kg直至临床止血或获得凝血试验结果以助后续治疗。 3.冷沉淀:新鲜冰冻血浆1~6°C融化后,提取的冷不溶解物质。主要含VIII因子、XIII因子、血管性血友病因子(von Willebrand Factor,vWF)、纤维蛋白原和纤维结合蛋白。输注冷沉淀主要为纠正纤维蛋白原的缺乏,如纤维蛋白原水平≥2g/L,通常不必输注冷沉淀。冷沉淀常用剂量为成人每5~10kg输注2U,按实际公斤体重及预期增加的纤维蛋白原计算用量。 4.纤维蛋白原:输注纤维蛋白原1g可提升血液中纤维蛋白原0.25g/L,1次可输注纤维蛋白原4~6g(也可根据产妇具体情况决定输注剂量)。 总之,补充凝血因子的主要目标是维持PT及APTT均<1.5倍平均值,并维持纤维蛋白原水平在2g/L以上[35]。 【推荐六】产后出血输血目标是维持血红蛋白≥70g/L、PT及APTT均<1.5倍平均值、血小板≥50×109/L、纤维蛋白原≥2g/L(弱推荐,证据质量低)。 三、容量复苏及成分输血治疗 (一)容量复苏 产后出血者一旦发生休克,死亡风险将大幅度增加。容量复苏是维持休克产妇的循环血容量,保证重要器官灌注,避免孕产妇死亡的关键。 传统的容量复苏策略是早期积极地大量补液,补充有效循环血容量,从而迅速恢复并维持血压及组织灌注。但是,过早输入大量液体可能造成脑、心、肺的水肿及腹腔间隔室综合征等并发症,还可能导致血液中凝血因子及血小板的水平降低而发生“稀释性凝血功能障碍”,甚至发生DIC及难以控制的出血。在失血性休克早期,限制输入过多的液体(通常晶体液不超过2 000ml,胶体液不超过1 500ml)[21,36],早期积极进行成分输血[37‐38],恢复或维持足够的组织氧合和凝血功能,避免发生DIC。 (二)成分输血 成分输血在治疗产后出血尤其是严重产后出血中起着非常重要的作用。产后出血输血的目的在于增加携氧能力和补充丢失的凝血因子。应结合临床实际情况掌握好输血的指征,既要做到输血及时、合理,又要做到尽量减少不必要的输血及其带来的相关不良结局。 1.红细胞:产后出血应该何时输注红细胞尚无统一的指征,往往是根据出血量的多少、临床表现如休克相关的生命体征变化、止血情况和继续出血的风险、血红蛋白水平等综合考虑来决定是否输注。 对于出血已经控制,且后续出血风险较小者,维持血红蛋白≥70g/L[39];对于出血已经控制,但有继续出血风险者,可维持血红蛋白≥80g/L;对于出血尚未控制或有持续出血风险者,应根据出血情况及止血效果,维持更高的血红蛋白水平。 2.凝血因子:补充凝血因子的指征和方法同前述,包括输注新鲜冰冻血浆、血小板、冷沉淀、纤维蛋白原等。 3.产科自体血回输:对于预期出血量较大(可能超过自身血容量20%或≥1 000ml)、血型罕见、存在多种抗体、拒绝输注异体血的孕妇,有条件的医院可考虑自体血回输[40]。 4.产科大量输血:产科大量输血在处理严重产后出血中的作用越来越受到重视,应用也越来越多,但目前并无统一的产科大量输血方案(massive transfusion protocol,MTP),常用的推荐方案为红细胞、血浆、血小板以1∶1∶1的比例(如10U红细胞+1 000ml新鲜冰冻血浆+1U机采血小板)输注[7,41] 。随着实验室和床旁检测技术的发展和应用,也有学者推荐目标导向的输血方案(targeted transfusion protocol,TTP),即缺什么补什么,根据产妇临床情况和实验室检测结果来个体化补充相应成分血制品[42‐43],但仍需更多产科的相关研究证据。 产后出血的防治流程 产后出血的处理可分为预警期、处理期和危重期,分别启动一级、二级和三级急救方案,见图2。产后2h出血量≥400ml且出血尚未控制为预警线,应迅速启动一级急救处理,包括呼救和组建抢救团队、迅速建立至少两条可靠的静脉通道(如16G或18G输液针)用于容量复苏、监测生命体征、交叉配血,同时积极寻找出血原因并进行处理;如果继续出血,应启动相应的二、三级急救措施。在抢救产后出血的过程中,团队协作非常重要,容量复苏、对因止血、必要时成分输血和病情严重程度的综合评估及动态监测相辅相成,缺一不可。 如果缺乏严重产后出血的抢救条件,应尽早合理转诊。转诊条件包括:(1)产妇生命体征平稳,能够耐受转诊;(2)转诊前与接诊单位充分地沟通、协调;(3)接诊单位具有相关的抢救条件。但是,对于已经发生严重产后出血且不宜转诊者,应当就地抢救。 执笔专家: 刘兴会(四川大学华西第二医院)、杨慧霞(北京大学第一医院)、段涛(上海市第一妇婴保健院)、漆洪波(重庆医科大学附属妇女儿童医院)、陈敦金(广州医科大学附属第三医院)、张力(四川大学华西第二医院)、陈锰(四川大学华西第二医院) 参与本指南制定与讨论的专家组成员(按姓氏笔画排序): 丁依玲(中南大学湘雅二医院)、王子莲(中山大学附属第一医院)、王志坚(南方医科大学南方医院)、尹保民(珠海市妇幼保健院)、王谢桐(山东大学附属省立医院 )、王慧艳(江苏省常州市妇幼保健院)、冯玲(华中科技大学同济医学院附属同济医院)、古航(海军军医大学第一附属医院)、刘兴会(四川大学华西第二医院)、乔宠(中国医科大学附属盛京医院)、刘俊涛(中国医学科学院北京协和医院)、刘铭(上海市东方医院)、刘彩霞(中国医科大学附属盛京医院)、孙敬霞(哈尔滨医科大学附属第一医院)、孙瑜(北京大学第一医院)、孙鑫(四川大学华西医院中国循证医学中心)、张力(四川大学华西第二医院)、张卫社(中南大学湘雅医院)、张为远(首都医科大学附属北京妇产医院)、邹丽(华中科技大学同济医学院附属协和医院 )、辛虹(河北医科大学第二医院 )、时春艳(北京大学第一医院)、李笑天(复旦大学附属妇产科医院)、李雪兰(西安交通大学第一附属医院)、张雪芹(厦门大学附属妇女儿童医院)、陈敦金(广州医科大学附属第三医院)、陈锰(四川大学华西第二医院)、杨慧霞(北京大学第一医院)、罗东(四川大学华西第二医院)、林建华(上海交通大学医学院附属仁济医院)、郑勤田(石家庄市妇产医院)、赵扬玉(北京大学第三医院)、胡娅莉(南京大学医学院附属鼓楼医院)、段涛(上海市第一妇婴保健院)、姜梅(首都医科大学附属北京妇产医院)、贺晶(浙江大学医学院附属妇产科医院)、徐先明(上海市第一人民医院)、高劲松(中国医学科学院北京协和医院)、崔世红(郑州大学第三附属医院)、梅劼(四川省人民医院)、常青(陆军军医大学第一附属医院)、程蔚蔚(上海交通大学医学院附属国际和平妇幼保健院)、漆洪波(重庆医科大学附属妇女儿童医院)、蔺莉(北京大学国际医院)、谭婧(四川大学华西医院中国循证医学中心)、颜建英(福建省妇幼保健院) 利益冲突 所有作者声明无利益冲突 参考文献 [1] Liang J, Dai L, Zhu J, et al. Preventable maternal mortality:geographic/rural‐urban differences and associated factors from the population‐based Maternal Mortality Surveillance System in China[J]. BMC Public Health, 2011,11:243. DOI: 10.1186/1471‐2458‐11‐243. [2] 中华医学会妇产科学分会产科学组 . 产后出血预防与处理指南(草案)[J]. 中华妇产科杂志, 2009, 44(7):554‐557.DOI: 10.3760/cma.j.issn.0529‐567x.2009.07.019. [3] 中华医学会妇产科学分会产科学组 . 产后出血预防与处理指南(2014)[J]. 中华妇产科杂志, 2014, 49(9):641‐646.DOI: 10.3760/cma.j.issn.0529‐567x.2014.09.001. [4] American College of Obstetricians and Gynecologists. Practice Bulletin No. 183: postpartum hemorrhage[J]. Obstet Gynecol, 2017, 130(4): e168‐e186. DOI: 10.1097/AOG.0000000000002351. [5] 刘兴会, 杨慧霞 . 产后出血预防和处理措施评价[J]. 中华围产医学杂志,2013, 16(8): 449‐451. DOI: 10.3760/cma. j.issn.1007‐9408.2013.08.001. [6] Jansen AJ, van Rhenen DJ, Steegers EA, et al. Postpartum hemorrhage and transfusion of blood and blood components[J]. Obstet Gynecol Surv, 2005, 60(10): 663‐671. DOI: 10.1097/01.ogx.0000180909.31293.cf. [7] Escobar MF, Nassar AH, Theron G, etal. FIGO recommendations on the management of postpartum hemorrhage 2022[J]. Int J Gynaecol Obstet, 2022, 157(Suppl 1):3‐50. DOI: 10.1002/ijgo.14116. [8] Schorn MN. Measurement of blood loss: review of the literature[J]. J Midwifery Womens Health, 2010, 55(1):20‐27. DOI: 10.1016/j.jmwh.2009.02.014. [9] Baskett PJ. ABC of major trauma. Management of hypovolaemic shock[J]. BMJ, 1990, 300(6737): 1453-1457.DOI:10.1136/bmj.300.6737.1453. [10] B‐Lynch C. A comprehensive textbook of postpartum hemorrhage: an essential clinical reference for effective management[M]. 2nd ed. London: Sapiens Publishing, 2012:1‐12. [11] Tunçalp O, Souza JP, Gülmezoglu M. New WHO recommendations on prevention and treatment of postpartum hemorrhage[J]. Int J Gynaecol Obstet, 2013, 123(3):254‐256. DOI: 10.1016/j.ijgo.2013.06.024. [12] WHO recommendations: uterotonics for the prevention of postpartum haemorrhage[M]. Geneva: World Health Organization, 2018. [13] 何国琳, 潘天颖, 刘兴会, 等 . 马来酸麦角新碱预防剖宫产术产妇产后出血的多中心随机双盲对照临床研究[J]. 中华妇产科杂志 , 2022, 57(11): 836‐842. DOI: 10.3760/cma. j. cn112141‐20220630‐00427. [14] Gallos I, Williams H, Price M, et al. Uterotonic drugs to prevent postpartum haemorrhage: a networkmeta‐analysis[J]. Health Technol Assess, 2019, 23(9): 1‐356. DOI: 10.3310/hta23090. [15] Gülmezoglu AM, Lumbiganon P, Landoulsi S, et al. Active management of the third stage of labour with and without controlled cord traction: a randomised, controlled, non‐inferiority trial[J]. Lancet, 2012, 379(9827): 1721‐1727. DOI: 10.1016/S0140‐6736(12) 60206‐2. [16] Chen M, Chang Q, Duan T, et al. Uterine massage to reduce blood loss after vaginal delivery: a randomized controlled trial[J]. Obstet Gynecol, 2013, 122(2 Pt 1):290‐295. DOI: 10.1097/AOG.0b013e3182999085. [17] WHO Guidelines Approved by the Guidelines Review Committee. WHO guidelines for the management of postpartum haemorrhage and retained placenta[M]. Geneva: World Health Organization, 2009:1‐10. [18] Winikoff B, Dabash R, Durocher J, etal. Treatment ofpost‐partum haemorrhage with sublingual misoprostolversus oxytocin in women not exposed to oxytocin during labour: a double‐blind, randomised, non‐inferiority trial[J]. Lancet, 2010, 375(9710): 210‐216. DOI: 10.1016/ S0140‐6736(09)61924‐3. [19] 杨慧霞, 郑淑蓉, 时春艳, 等 . 氨甲环酸用于减少产后出血量的临床研究[J]. 中华妇产科杂志, 2001, 36(10):590‐592. DOI: 10.3760/j.issn:0529‐567X.2001.10.003. [20] Effect of early tranexamic acid administration on mortality, hysterectomy, and other morbidities in womenwith post‐partum haemorrhage (WOMAN): an international, randomised, double‐blind,placebo‐controlled trial[J]. Lancet, 2017, 389(10084): 2105‐2116. DOI: 10.1016/S0140‐6736(17)30638‐4. [21] Prevention and management of postpartum haemorrhage: Green‐top Guideline No. 52[J]. BJOG, 2017, 124(5):e106‐e149. DOI: 10.1111/1471‐0528.14178. [22] El‐Hamamy E, Wright A, B‐Lynch C. The B‐Lynch suturetechnique for postpartum haemorrhage: a decade of experience and outcome[J]. J Obstet Gynaecol, 2009, 29(4):278‐283. DOI: 10.1080/01443610902797645. [23] Price N, B‐Lynch C. Technical description of the B‐Lynchbrace suture for treatment of massive postpartum hemorrhage and review of published cases[J]. Int J Fertil Womens Med, 2005, 50(4):148‐163. [24] 刘兴会, 徐先明, 段涛, 等 . 实用产科手术学[M]. 北京:人民卫生出版社, 2020:252‐253. [25] Joshi VM, Otiv SR, Majumder R, et al. Internal iliac artery ligation for arresting postpartum haemorrhage[J]. BJOG, 2007, 114(3):356‐361. DOI: 10.1111/j.1471‐0528.2006.01235.x. [26] Hunter LA. Exploring the role of uterine artery embolization in the management of postpartum hemorrhage[J]. J Perinat Neonatal Nurs, 2010, 24(3): 207‐214. DOI: 10.1097/JPN.0b013e3181e8c994. [27] Wright JD, Bonanno C, Shah M, etal. Peripartum hysterectomy[J]. Obstet Gynecol, 2010, 116(2 Pt 1): 429‐434. DOI: 10.1097/AOG.0b013e3181e6df64. [28] Witteveen T, van Stralen G, Zwart J, etal. Puerperal uterine inversion in the Netherlands: a nationwide cohort study[J]. Acta Obstet Gynecol Scand, 2013, 92(3): 334‐337. DOI: 10.1111/j.1600‐0412.2012.01514.x. [29] 中华医学会围产医学分会, 中华医学会妇产科学分会产科学组 . 胎盘植入诊治指南(2015)[J]. 中华妇产科杂志, 2015, 50(12): 970‐972. DOI: 10.3760/cma. j. issn.0529‐567x.2015.12.020. [30] Jauniaux E, Bhide A, Kennedy A, et al. FIGO consensus guidelines on placenta accreta spectrum disorders: prenatal diagnosis and screening[J]. Int J Gynaecol Obstet, 2018, 140(3):274‐280. DOI: 10.1002/ijgo.12408. [31] Sentilhes L, Kayem G, Chandraharan E, etal. FIGO consensus guidelines on placenta accreta spectrum disorders: conservative management[J]. Int J Gynaecol Obstet, 2018, 140(3):291‐298. DOI: 10.1002/ijgo.12410. [32] Chen M, Liu X, You Y, et al. Internal iliac artery balloon occlusion for placenta previa and suspected placenta accreta: a randomized controlled trial[J]. Obstet Gynecol, 2020, 135(5):1112‐1119. DOI: 10.1097/AOG.0000000000003792. [33] Liu C, Yang DD, Qu HB, etal. Efficacy and safety of prophylactic abdominal aortic balloon occlusion versus internal iliac arterial balloon occlusion for placenta accreta spectrum disorder: a systematic review andmeta‐analysis[J]. Clin Imaging, 2021, 78: 250‐255. DOI: 10.1016/j.clinimag.2021.06.020. [34] Luo F, Wu Z, Mei J, et al. Thrombosis after aortic balloon occlusion during cesarean delivery for abnormally invasive placenta[J]. Int J Obstet Anesth, 2018, 33:32‐39. DOI: 10.1016/j.ijoa.2017.09.003. [35] Pacheco LD, Saade GR, Costantine MM, et al. An update on the use of massive transfusion protocols in obstetrics[J]. Am J Obstet Gynecol, 2016, 214(3): 340‐344. DOI: 10.1016/j.ajog.2015.08.068. [36] Spahn DR, Bouillon B, Cerny V, etal. The European guideline on management of major bleeding and coagulopathy following trauma: fifth edition[J]. Crit Care, 2019, 23(1):98. DOI: 10.1186/s13054‐019‐2347‐3. [37] Zwinkels R, Endeman H, Hoeks SE, et al. The clinical effect of hemostatic resuscitation in traumatic hemorrhage: abefore‐after study[J]. J Crit Care, 2020, 56:288‐293. DOI: 10.1016/j.jcrc.2019.11.013. [38] Carvajal JA, Ramos I, Kusanovic JP, et al. Damage‐controlresuscitation in obstetrics[J]. J Matern Fetal Neonatal Med, 2022, 35(4): 785‐798. DOI: 10.1080/ 14767058.2020.1730800. [39] Royal College of Obstetricians and Gynaecologists. RCOGGreen‐top Guideline No. 47. Blood transfusion in obstetrics, 2008[EB/OL]. [2014‐04‐04]. http://www. rcog. org. uk/files/rcog‐corp/ uploaded‐files/ GT47BloodTransfusions1207 amend ed. pdf. [40] Goucher H, Wong CA, Patel SK, etal. Cell salvage in obstetrics[J]. Anesth Analg, 2015, 121(2): 465‐468. DOI: 10.1213/ANE.0000000000000786. [41] 大量输血现状调研协作组 . 大量输血指导方案(推荐稿)[J].中国输血杂志, 2012, 25(7):617‐621. [42] Hunt BJ, Allard S, Keeling D, et al. A practical guideline for the haematological management of major haemorrhage [J]. Br J Haematol, 2015, 170(6):788‐803. DOI: 10.1111/ bjh.13580. [43] Paydar S, Khalili H, Sabetian G, et al. Comparison of the impact of applications of Targeted Transfusion Protocol and Massive Transfusion Protocol in trauma patients[J]. Korean J Anesthesiol, 2017, 70(6):626‐632. DOI: 10.4097/ kjae.2017.70.6.626. 来源:妇产科空间