中华医学会
地址: 中国北京东四西大街42号
邮编: 100710
新生儿枫糖尿症5例临床特征和基因分析
引用本文: 魏家凯, 赵玉娟, 黄文娣, 等. 新生儿枫糖尿症5例临床特征和基因分析 [J] . 中华新生儿科杂志(中英文), 2024, 39(7) : 423-427. DOI: 10.3760/cma.j.issn.2096-2932.2024.07.008.
摘 要
目的
分析新生儿枫糖尿症(maple syrup urine disease,MSUD)的临床特征和基因特点。
方法
选择2017年1月至2023年10月西安交通大学附属西安市儿童医院新生儿科收治的MSUD患儿临床资料进行回顾性分析。
结果
共纳入MSUD患儿5例,其中男2例,女3例,起病日龄6~9 d,1例有阳性家族史。5例首发症状均为喂养困难、反应差,病情进展期出现激惹、精神萎靡、肌张力和原始反射改变、频繁抽搐发作、呼吸困难及意识障碍,5例均有枫糖样体味。5例患儿血常规、血生化、血氨、血清乳酸、C反应蛋白及降钙素原均正常,血清支链氨基酸、尿支链α-酮酸明显升高。5例头颅影像学均显示弥漫性脑水肿,以双侧基底节区改变为著。全基因组外显子测序共发现9个变异位点,其中BCKDHA基因变异位点2个,BCKDHB基因变异位点4个,DBT基因变异位点3个。入院后均予禁食、抗惊厥及对症支持治疗,4例病情进行性加重,放弃治疗后很快死亡;1例予饮食控制,补充维生素B1、左卡尼汀,病情好转,1岁行肝移植,现生长发育同正常同龄儿。
结论
新生儿MSUD临床特征为喂养困难、反应差、肌张力改变、频繁抽搐发作、枫糖样体味及弥漫性脑水肿,血支链氨基酸、尿支链α-酮酸升高为重要诊断线索,确诊依靠基因检测,早期干预可改善预后。
枫糖尿症(maple syrup urine disease,MSUD)是一种罕见的常染色体隐性遗传病。由于编码支链α-酮酸脱氢酶复合物(branched-chain α-ketoacid dehydrogenase complex,BCKDC)的基因变异引起BCKDC活性降低,导致支链氨基酸(branch ed-chain amino acids,BCAAs)分解代谢障碍,使具有神经毒性的BCAAs及其中间代谢产物支链α-酮酸(branched-chain α-ketoacids,BCKAs)在体液和脑组织中蓄积,引起严重的神经功能退行性病变[1]。根据BCKDC活性及临床表现,MSUD可分为经典型、中间型、间歇型、维生素 B1 反应型和二氢脂酰脱氢酶缺乏型,其中经典型最常见、临床表现最重。MSUD在活产新生儿中发病率约为1∶150 000,主要表现为喂养困难、频繁惊厥发作、昏迷,若未及时治疗甚至导致死亡[2]。本文回顾性分析5例MSUD新生儿的临床资料,提高临床医生对该病的认识。
对象和方法
一、研究对象
选择2017年1月至2023年10月在西安市儿童医院新生儿科住院治疗的MSUD新生儿进行回顾性分析。本研究通过西安市儿童医院伦理委员会批准(20230093)。
二、研究方法
1.资料收集:通过查阅电子病历收集患儿资料,包括:(1)一般资料:性别、胎龄、出生体重、日龄、母孕期情况、家族史等;(2)临床资料:起病时间、入院时间、诊断时间、临床表现、治疗及转归情况等;(3)实验室检查:血、尿、粪常规、血生化、C反应蛋白、降钙素原、血氨、血清乳酸、血气分析、血清氨基酸测定及尿有机酸分析、头颅超声、头颅磁共振成像(magnetic resonance imaging,MRI)、动态脑电图、全外显子组靶向捕获二代测序结果。
2.MSUD诊断标准[3, 4]:血清氨基酸测定、尿有机酸分析显示血BCAAs和尿BCKAs升高,基因测序证实存在MSUD相关基因变异。
结 果
一、一般资料
研究期间共收治5例MSUD新生儿,占同期住院患儿的0.23‰(5/21 524),其中男2例,女3例,均为足月儿,胎龄38+6~39+5周,出生体重2 750 g~3 450 g,1例为小于胎龄儿。发病日龄为6~9 d,平均诊断日龄13 d。父母均非近亲结婚,1例有阳性家族史,患儿胞兄生后2周因频繁抽搐死亡。
二、临床特征象
5例MSUD新生儿首发症状均为喂养困难、反应差,伴哭声异常,无发热、呕吐及腹胀,随病情进展出现精神萎靡、肌张力改变、原始反射减弱或消失、频繁抽搐发作,4例伴易激惹、呼吸困难、意识障碍,2例出现中枢性呼吸衰竭,表现为呼吸浅慢。5例患儿均有枫糖样体臭味。
三、辅助检查
5例患儿入院后检测血、尿、便常规、肝肾功能、心肌酶、C反应蛋白、降钙素原、电解质、血氨、血乳酸均大致正常。血氨基酸测定提示亮氨酸、异亮氨酸、缬氨酸、亮氨酸/苯丙氨酸比值显著升高。尿有机酸分析提示BCKAs升高,5例2-酮-异戊酸、2-酮-3-甲基戊酸、2-酮-异己酸均明显升高,其中4例2-羟基异戊酸升高。2例合并代谢性酸中毒,1例合并低血糖。见表1。

5例患儿头颅B超均提示脑水肿,以双侧基底节区改变最为明显。4例头颅MRI 显示弥漫性脑白质水肿,双侧基底节、丘脑、脑干、大脑及小脑白质可见信号异常,弥散加权成像(diffusion-weighted images,DWI)显示高信号,表观弥散系数(apparent diffusion coefficient,ADC)显示低信号,见图1。1例动态脑电图清醒期可见多灶性低-中波幅棘波、尖波发放,睡眠期可见广泛性中-高波幅慢波夹杂棘波、尖波、棘慢波混合阵发3 s左右,随后电压降低约3~4 s,呈暴发-抑制趋势。
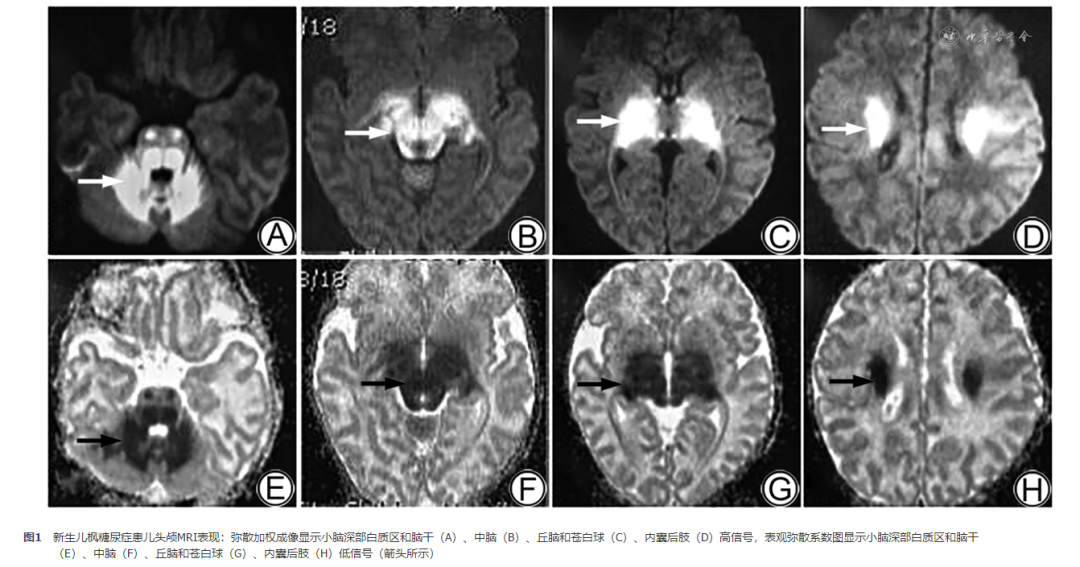
四、基因检测
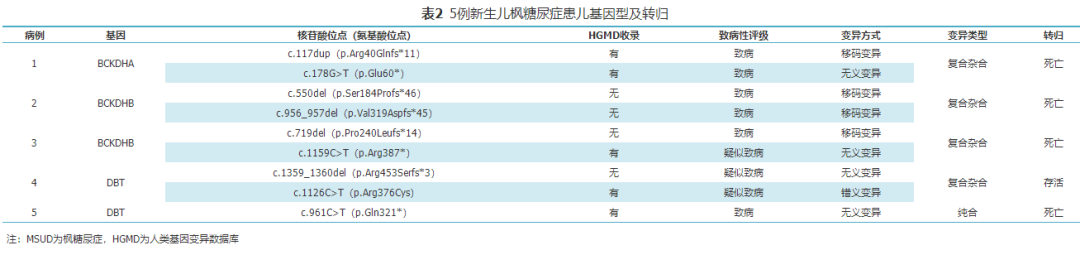
5例患儿行全基因组外显子测序分析,均存在MSUD相关基因变异,共发现9个基因变异位点,其中4个移码变异,4个无义变异,1个错义变异。5个变异位点被人类基因变异数据库(human gene mutation database,HGMD)报道,4个变异位点未见报道。见表2。
五、治疗与转归
5例患儿入院后均予禁食、抗惊厥及纠正代谢性酸中毒、低血糖等对症支持治疗。合并呼吸衰竭者予呼吸机辅助通气。其中4例短期内(住院2~6 d)病情进行性加重,出现昏迷、频繁抽搐发作及呼吸衰竭,家长放弃治疗后很快死亡。1例(病例4)诊断MSUD后予补充维生素B1、左卡尼汀,限制天然蛋白质摄入(1.0 g/kg),并予MSUD专用奶粉(不含亮氨酸、异亮氨酸及缬氨酸)喂养,患儿未再抽搐,未发生意识障碍和呼吸困难,精神反应及吸吮吞咽功能逐渐好转,治疗14 d血BCAAs和尿BCKAs降至正常,病情好转出院。出院后继续补充维生素B1、左卡尼汀,予MSUD奶粉和普通配方奶粉喂养(2∶1比例),定期门诊随访,3个月时复查头颅MRI正常,监测血BCAAs和尿BCKAs正常。1岁时行母亲亲体肝移植手术,现已随访至5岁2个月,体重18 kg(P25~P50),身高110 cm(P25~P50),智力测评采用儿心量表,发育商88。
讨论
MSUD是新生儿期罕见的遗传代谢性疾病,多于生后1周内发病,起病隐匿,主要表现为喂养困难、呕吐、嗜睡、肌张力改变,病情进展迅速,可出现抽搐、意识障碍、呼吸衰竭,甚至死亡;存活者远期可出现精神运动发育障碍[5, 6, 7]。本组5例患儿起病日龄早(生后6~9 d),首发症状为喂养困难、反应差,病情进展后出现经典型MSUD的特征性改变,与文献报道一致。新生儿MSUD早期临床表现缺乏特异性,但因异亮氨酸在体内蓄积,患儿生后12~24 h尿液中可出现特殊的枫糖样气味[8]。本组5例患儿入院时均存在枫糖样体臭味,提示枫糖样体臭味可作为新生儿MSUD早期诊断线索。
目前已发现与MSUD相关的基因有BCKDHA、BCKDHB、DBT、DLD、BCAT2和PPM1K等,约439个基因变异位点,其中以BCKDHA和BCKDHB变异最为常见[9, 10, 11, 12, 13, 14]。MSUD相关研究较多,但目前仍无法确定MSUD基因型和临床表型之间的关系。有研究显示,BCKDHA、BCKDHB变异通常表现为经典型MSUD,而DBT变异者临床表现相对较轻[11];Blackburn等[12]认为,MSUD临床分型依赖于BCKDC活性、机体对代谢的反应和对亮氨酸的耐受性。本组5例患儿临床表现相似,均考虑经典型MSUD,但基因型却各不相同,提示MSUD基因型和临床表型之间无明确相关性。但本组病例数较少,未来需要纳入更多的病例研究基因型与临床表型的相关性。
MSUD特征性生化改变为血BCAAs升高和尿BCKAs升高,部分病例伴血氨升高、代谢性酸中毒、低血糖等[7, 8,15]。新生儿MSUD血清BCAAs多于生后12~24 h升高,因此,怀疑MSUD者,应在生后24 h进行BCAAs测定。Blackburn等[12]研究发现,亮氨酸/异亮氨酸水平越高,MSUD临床表现越严重;Khalifa等[3]研究显示,亮氨酸浓度>1 600 μmol/L可作为严重MSUD的诊断依据之一。本组5例患儿均有血BCAAs及尿BCKAs升高,且亮氨酸/异亮氨酸的水平均>1 600 μmoL/L,临床表现为严重MSUD,与文献报道一致;存活的1例患儿亮氨酸/异亮氨酸水平相对最低,提示亮氨酸/异亮氨酸水平可能与预后具有相关性,但仍需进一步大样本临床研究。
新生儿MSUD早期头颅影像学改变为弥漫性脑水肿,主要累及双侧苍白球、丘脑、内囊、脑干和小脑白质等髓鞘化区域,在MRI上表现为弥散受限及ADC低信号,及时接受治疗的部分患儿,脑水肿可于3周~6个月后消退[5,16, 17, 18]。本组4例患儿生后2周左右头颅MRI检查均显示弥漫性水肿及双侧对称性弥散受限等特征性改变,提示头颅MRI具有较好的早期诊断价值。因此,疑诊MSUD的新生儿在疾病早期应积极完善头颅MRI,尤其是DWI序列,若出现上述典型改变,排除非酮症性高血糖症和脑白质营养不良后,需高度警惕MSUD[19]。本组存活的1例患儿疾病早期出现弥漫性脑水肿,经积极治疗症状缓解,3个月后复查头颅MRI正常,未见脑组织梗死灶,亦与文献报道一致[17],提示新生儿MSUD早期脑水肿为髓鞘内水肿而非细胞毒性水肿,积极治疗可逆转脑损伤。因BCAAs和BCKAs升高可导致脑白质海绵状变性和髓鞘化障碍,MSUD患儿病程中仍需规律监测头颅MRI[11,20]。
新生儿MSUD的治疗分为急性期和慢性期。急性期治疗的关键是快速清除血液中的亮氨酸,若合并高氨血症,需快速清除血氨,首选连续性肾脏替代治疗[6, 7,21]。新生儿MSUD慢性期治疗主要为低BCAAs饮食,每周监测血清氨基酸水平,调整饮食结构,使亮氨酸< 200 μmol/L,可减少神经系统不良结局发生[5,7]。但多数患儿对长期饮食控制的依从性较差,仍可出现远期神经认知功能受损,同时易发生营养不良相关并发症[22]。肝移植也是MSUD的重要治疗手段,推荐移植年龄为6个月~2岁,移植成功后,患儿无需低BCAAs饮食,无代谢紊乱的风险,但肝移植易出现术后并发症,需长期使用免疫抑制剂[7]。本组存活的1例患儿明确诊断后及时予饮食控制,检测血亮氨酸<200 μmol/L,患儿于1岁行肝移植后生长发育基本正常,提示新生儿MSUD尽早进行饮食控制,条件允许时尽早行肝移植,可明显减少神经系统不良预后。其他常用的治疗措施包括补充维生素B1(100 mg/d)、左卡尼汀[100 mg/(kg·d)]、苯丁酸钠等[12,14]。
综上,新生儿MSUD临床表现缺乏特异性,如生后早期出现喂养困难、反应差、肌张力改变、抽搐等表现,应高度警惕MSUD可能,需仔细进行体格检查,及时行头颅MRI,并完善血清氨基酸测定、尿有机酸分析和基因检测明确诊断。早期识别MSUD并积极治疗可挽救患儿生命,改善患儿的预后。
