中华医学会
地址: 中国北京东四西大街42号
邮编: 100710
双水平气道正压通气与加温湿化高流量鼻导管通气在早产儿呼吸窘迫综合征初始治疗中的效果比较
摘要
目的
比较双水平气道正压通气(bi-level positive airway pressure,BiPAP)和加温湿化高流量鼻导管通气(heated humidified high flow nasal cannula,HHHFNC)对早产儿呼吸窘迫综合征(respiratory distress syndrome,RDS)初始治疗的有效性及安全性。
方法
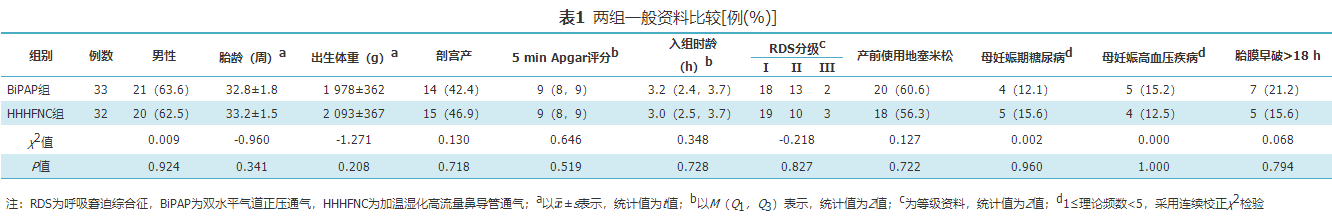
选择2019年1月至2021年6月睢宁县人民医院收治的胎龄28~35周、Ⅰ~Ⅲ级RDS早产儿进行前瞻性研究,采用随机数字表法分为BiPAP组和HHHFNC组,给予相应呼吸支持方式,比较两组患儿临床特征、治疗效果及并发症情况。
结果
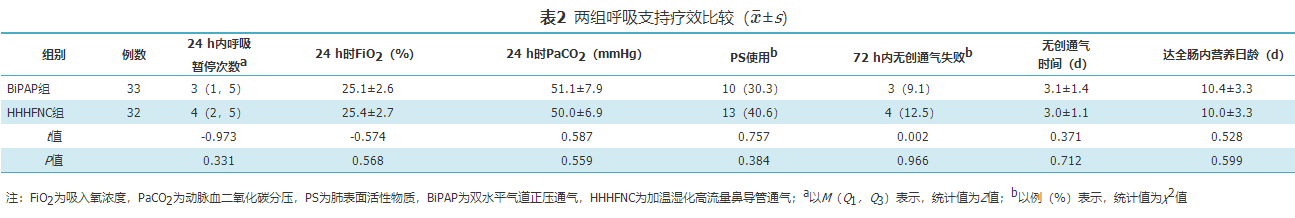
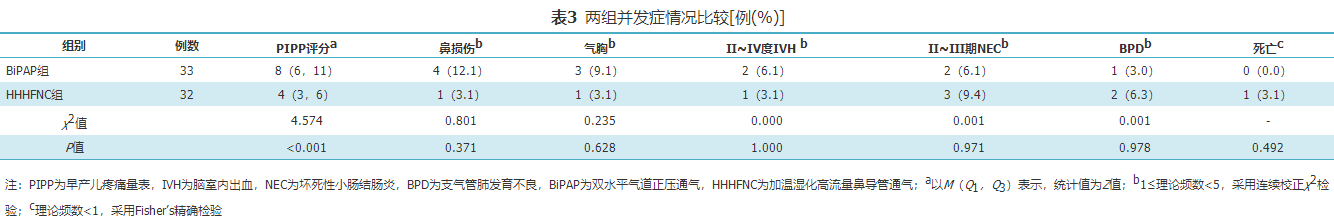
BiPAP组纳入33例,HHHFNC组纳入32例,两组无创通气24 h 内呼吸暂停次数、24 h时吸入氧浓度和PaCO2、肺表面活性物质使用率、72 h内无创通气失败率、无创通气时间、达全肠内营养日龄比较差异均无统计学意义(P>0.05)。HHHFNC组无创通气24 h时早产儿疼痛量表评分明显低于BiPAP组[4(3,6)比8(6,11),P<0.001];两组鼻损伤和气胸发生率、脑室内出血、坏死性小肠结肠炎、支气管肺发育不良发生率和死亡率比较差异均无统计学意义(P>0.05)。
结论
BiPAP和HHHFNC作为早产儿Ⅰ~Ⅲ级RDS的初始治疗措施,72 h内无创通气失败率及无创通气时间和不良事件发生率相似,HHHFNC能减轻早产儿疼痛发生率。
对象和方法
结果
讨论
引用本文: 龚莉, 朱尚品, 仝实, 等. 双水平气道正压通气与加温湿化高流量鼻导管通气在早产儿呼吸窘迫综合征初始治疗中的效果比较 [J] . 中华新生儿科杂志(中英文), 2023, 38(2) : 92-96. DOI: 10.3760/cma.j.issn.2096-2932.2023.02.006.
